Nature:揭晓肺癌恶化关键,40%患者有望受益
2017-05-15 佚名 学术经纬
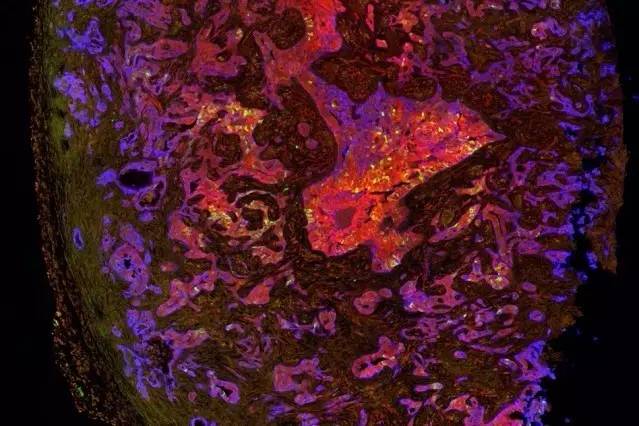
近日,《自然》刊登了一篇重量级论文——来自MIT的研究人员发现了肺部肿瘤从良性转为恶性的关键,并且用一种药物,成功抑制住了这一转变过程。据信,这项研究有望造福多达40%的肺癌患者。▲研究人员在肿瘤中找到了具有干细胞活性的细胞(黄绿色亮点)(图片来源:MIT)肺癌是全球最主要的癌症杀手之一。根据美国癌症学会(American Cancer Society)发布的《2017癌症统计》,无论在男性还是女



本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#Nat#
60
厉害
91
好文章
122
肿瘤的突破真是可以用日新月异来形容
84
涨知识了,继续关注学习
77