JBJS:内源性感染是切口感染的一个途径
2014-07-25 紫川秀第二 童勇骏 丁香园
术后切口感染是临床中的一个大问题,在骨科中尤其如此,深部的创面感染对有内置物的骨科患者往往是灾难性的。现阶段认为,浅表或深部感染主要来源于切口细菌直接播种,血源性或临近器官蔓延等是次要途径,相对少见(图1)。 图1:细菌传播途径 研究发现,金黄色葡萄球菌感染是骨科感染中最为常见的微生物种类,每年给医疗行业带来极大的损伤。鼻腔内携带的金黄色葡萄球菌具有较强的侵袭力,可以导致多种疾
术后切口感染是临床中的一个大问题,在骨科中尤其如此,深部的创面感染对有内置物的骨科患者往往是灾难性的。现阶段认为,浅表或深部感染主要来源于切口细菌直接播种,血源性或临近器官蔓延等是次要途径,相对少见(图1)。
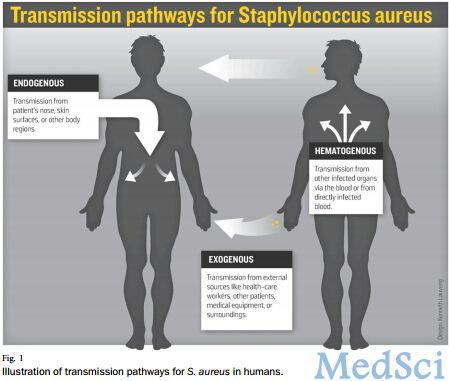
图1:细菌传播途径
研究发现,金黄色葡萄球菌感染是骨科感染中最为常见的微生物种类,每年给医疗行业带来极大的损伤。鼻腔内携带的金黄色葡萄球菌具有较强的侵袭力,可以导致多种疾病,包括切口感染。
近日,来自挪威的学者通过对手术切口感染患者感染切口的细菌菌谱和患者自身鼻腔内的寄生细菌的菌谱进行了对比研究,发现,上述两种培养出的细菌基因型较为接近,提示内源性的手术切口感染可能性远比日常临床实践中所认识的要高,文章已发表于近期出版的JBJS上。
研究患者分为鼻腔携带金黄色葡萄球菌组和伤口感染组。使用多位点基因序列和葡萄球菌蛋白A来区分两组患者的细菌是否属于同一种类。
多位点基因序列检查发现,两组患者金黄色葡萄球菌的基因型类别较多。但是,85%的鼻腔携带患者和90%的手术切口感染患者多位点基因序列可以分为4种类型。鼻腔携带金黄色葡萄球菌的患者术后出现金黄色葡萄球菌切口感染的危险性是无携带患者的5.8倍。鼻腔携带者出现切口金黄色葡萄球菌感染的概率为6.3%,几乎所有的切口感染患者,手术切口细菌培养的基因型和鼻腔内寄生的细菌基因型一致。
研究者总结本研究有两个主要参考点:
1.鼻腔内和感染切口内培养出的金黄色葡萄球菌的多基因位点序列仅有较为有限的几个亚种,这提示在同一区域内的不同患者人群,所携带的金黄色葡萄球菌的种类比较接近。
2.切口感染患者切口内培养出的金黄色葡萄球菌基因型和对应患者鼻腔内所携带的金黄色葡萄球菌基因型基本相同,提示细菌通过口,鼻,皮肤和其他身体内源性途径传播的概率要比我们想象中的高。
据上述结论,研究者建议,对所有患者应强调术前无菌准备,以减少术后骨科感染的发生风险。
原始出处:
Skråmm I1, Fossum Moen AE1, Arøen A1, Bukholm G2.Surgical Site Infections in Orthopaedic Surgery Demonstrate Clones Similar to Those in Orthopaedic Staphylococcus aureus Nasal Carriers.J Bone Joint Surg Am. 2014 Jun 4;96(11):882-888. [Epub ahead of print]
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#内源性#
82
#JBJS#
92