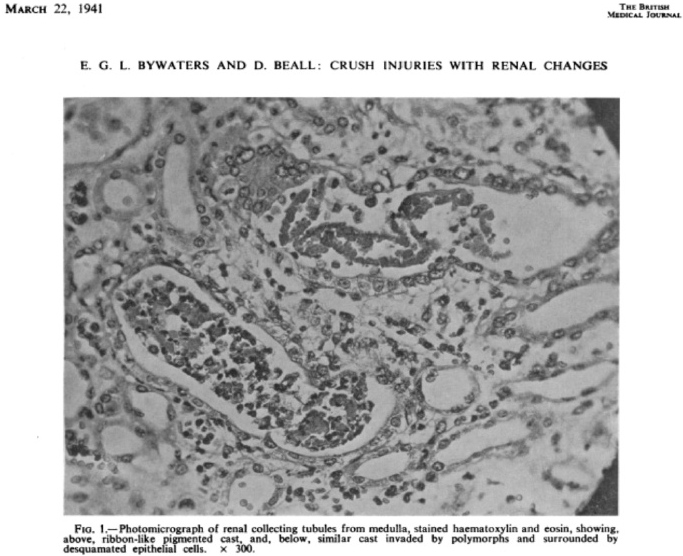
色素管型? 似乎我们没有听说过这个名词! 其实尿液中各种有形成分都有着天然颜色,无论是细胞,管型,还是结晶。有些管型有着比较淡的颜色,如透明管型、颗粒管型或蜡样管型,白细胞管型一般呈灰白色,红细胞管型则呈现红细胞/血红素的颜色。 我们在显微镜下观察有形成分的时候除了外形和结构外,其天然的颜色也是要关注的重要内容,有助于我们鉴别管型,及管型内部包含什么物质! 采用相差显微镜也许不会很好的获得尿中有形成分的原始颜色,在某些成分的识别上也会受到限制。好在许多相差显微镜和光学显微镜是一体的,可以同视野切换观察模式。在查看尿沉渣的时候要切换不同模式,看看在光学显微镜下这些原始成分是什么颜色,那些管型、细胞和结晶的色彩,将有助于你识别这些成分。 或许现在许多图像法原理的尿液有形成分分析仪,多采用黑白图像或单色图像,而这些宝贵的原始颜色就丢失了,令人遗憾。 埃里克·拜沃特斯(Eric Bywaters)于1941年出版的《英国医学杂志》上,在关于挤压综合征的病理报道上首次使用了“色素管型”这一术语,他用肾活检的显微照片(图1)说明了色素管型的存在(由肌红蛋白引起)。 图1 最早记录色素管型的文献中配合的图片 目前为止关于色素管型主要存在下面三类: ·肌红蛋白管型 ·血红蛋白管型 ·胆红素/胆汁管型 一、色素管型之肌红蛋白管型 肌红蛋白管型多呈红棕色,但通常与红细胞或红细胞管型无关。可在急性肾损伤(AKI)患者的尿液中发现,这些患者往往伴有严重的肌肉损伤,导致横纹肌溶解症。AKI的主要病理生理机制是肾血管收缩、血红素蛋白(heme-protein)直接诱导的细胞毒性和肾小管管腔内肌红蛋白管型的形成。 图2 肌红蛋白管型,新鲜未染色的尿沉渣,放大倍率100倍,光学显微镜。 图3 肌红蛋白管型和尿酸/尿酸结晶管型(红箭头),新鲜未染色尿沉渣,放大倍数400倍。左:光学显微镜;中:相差显微镜;右:偏振光显微镜。 肾血管收缩是由于血红素蛋白清除一氧化氮而发生的。肾小管内肌红蛋白的降解导致游离铁的释放,从而催化自由基的产生,进一步增强缺血损伤。此外,肌红蛋白的血红素中心会引发脂质过氧化和肾脏损伤。高过滤肌红蛋白负荷与低流速相结合容易导致远端小管内阻塞,促进管型形成。横纹肌溶解症的一个不太为人所知的并发症,也可能导致AKI,可以出现高尿酸血症和导致尿酸盐/尿酸结晶管型的形成。尿酸的高生成率和尿排泄进一步导致尿酸盐/尿酸管型沉淀后引起肾小管阻塞。低尿pH值也会增加尿酸沉淀,这在与横纹肌溶解症相关的AKI中经常出现。 二、色素管型之血红蛋白管型 血红蛋白管型相对比较简单,在管型内充斥红细胞破碎后产生的血红蛋白。当红细胞碎片明显存在时,我们一般将其称为血液管型(blood cast),但绝对不能判定为颗粒管型,因为来源不同,临床意义也不同。当许多红细胞及碎片酸化及匀质化之后,或依然残存少许红细胞或颗粒,可称之为血红蛋白管型(图4,图5)。 图4 血红蛋白管型,新鲜尿未染色,放大倍数400倍,管型内残存少许红细胞 图5 血红蛋白管型,新鲜尿,S染色;放大倍数400倍,管型内无完整红细胞 血红蛋白管型起源于红细胞,具有典型的棕色和红色之间的色调,通常具有颗粒状。在各种原因的肾出血患者中,它们通常与尿中出现的游离红细胞和红细胞管型有关(图6)。这种类型的管型的鉴定可以通过显微镜的微调查看进行,这使得残存红细胞膜的显示出清晰可见的结构。尿液镜检中的红细胞也应该显示为肾小球性血尿的特征。 图6 血红蛋白管型(黑色箭头),起源于红细胞-肾小球性血尿;另有一个红细胞管型在上面(红色箭头),可以对比其结构,相差显微镜图看红细胞管型更清晰,周边也有许多游离的红细胞。此为新鲜未染色的尿沉渣,原始放大倍数400倍。左:光学显微镜;右:相差显微镜 在极少数情况下,血红蛋白管型是由血红蛋白尿引起的(图7),可能发生在与血管内溶血相关的疾病中。在这些情况下,尽管尿液分析试纸上的“血液(blood)”为阳性,但镜下往往不会观察到或只观察到极少量的红细胞。 图7 血红蛋白尿引起的血红蛋白管型。新鲜未染色尿沉渣,放大倍数400倍;左:光学显微镜;右:相差显微镜 血红蛋白管型(由血红蛋白尿引起)和肌红蛋白管型从形态学上很难区分。两者都可能导致肾小管坏死。为了能够正确区分这两种类型的色素管型,了解临床病史是关键。 三、色素管型之胆红素/胆汁管型

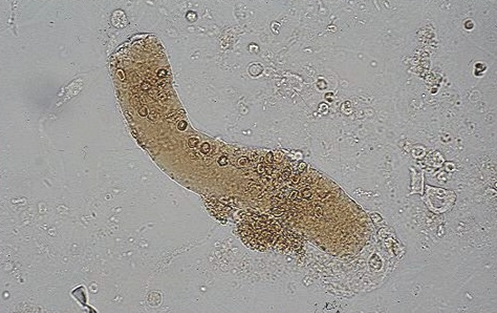
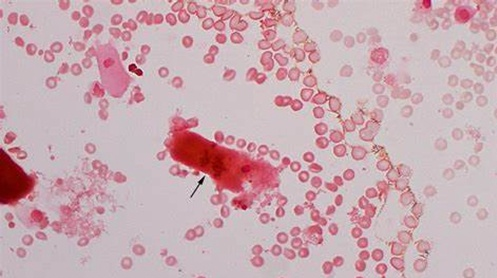
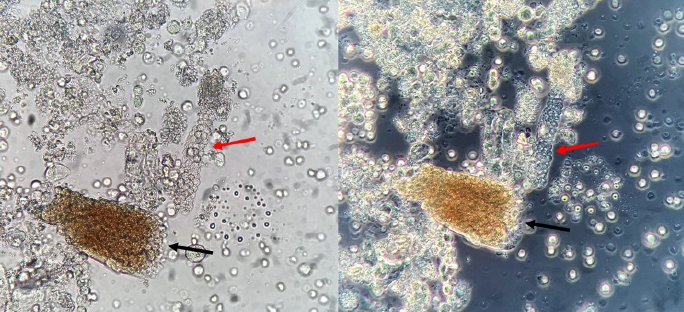
胆红素/胆汁管型,国内统称为胆红素管型(Bilirubin Cast)。特点是管型基质中含有金黄色的胆红素颗粒(并不仅仅是被染上黄颜色),在相差显微镜下可见管型是由高折光性的非晶形胆红素颗粒和低折光性的管型基质及粘液成分构成(图8)。胆红素多来源于血中结合胆红素增高,在肾小管内和管型成分融合在一起,形成黄染的胆红素管型。管型内也经常含有肾小管上皮细胞或白细胞,管型内还可以有含铁血黄素颗粒,也可含有吞噬含铁血黄素颗粒的巨噬细胞和肾小管上皮细胞组成。
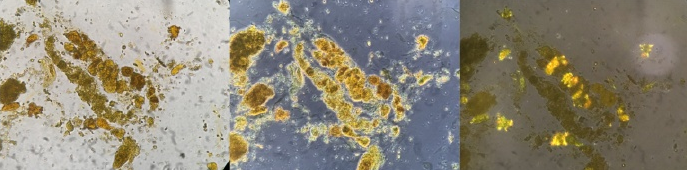
图8 胆红素/胆汁管型。新鲜未染色的尿沉渣,一些管型内含有肾小管上皮细胞;原始放大倍数400倍;左:光学显微镜;中:相差显微镜;右:偏振光显微镜(高亮处显示的是胆红素晶体颗粒)
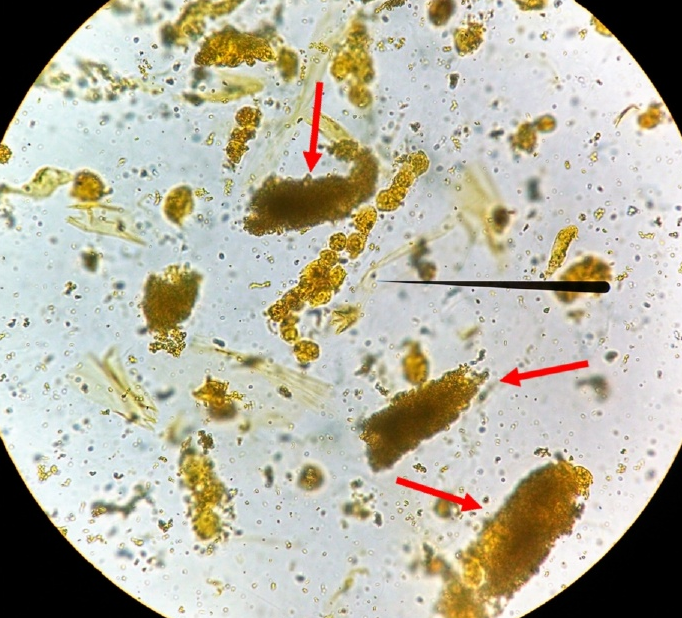
图9 胆红素/胆汁管型(颗粒状-红色箭头),管型内充满胆红素颗粒,未见任何细胞成分;细黑箭头所指为被胆红素/胆汁染色的含有白细胞的管型,新鲜未染色的尿沉渣;原始放大400倍,光学显微镜
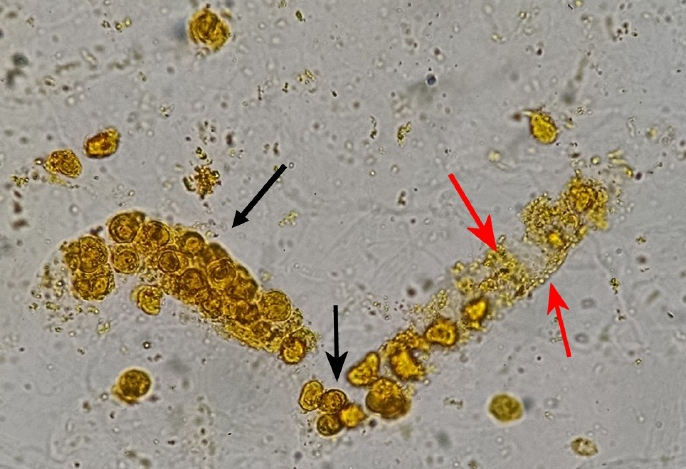
图10 胆红素/胆汁管型(含肾小管上皮细胞–黑色箭头)和管型内金黄色胆红素颗粒(红箭头),新鲜未染色的尿沉渣,原始放大400倍,光学显微镜
胆红素/胆汁管型(图9)通常显示胆红素的黄棕色色调。在有潜在肝病和直接(结合)胆红素升高的患者,尿液中的管型和许多细胞等都可能被染成黄色。胆红素染色管型的发现可能是肾小管损伤的证据。在这些病例中,肾小管损伤的机制是复杂的,尚未完全理解。通常胆红素/胆汁管型被观察判定为颗粒状管型(图9)或肾小管上皮细胞管型(图10),这是不够准确的。
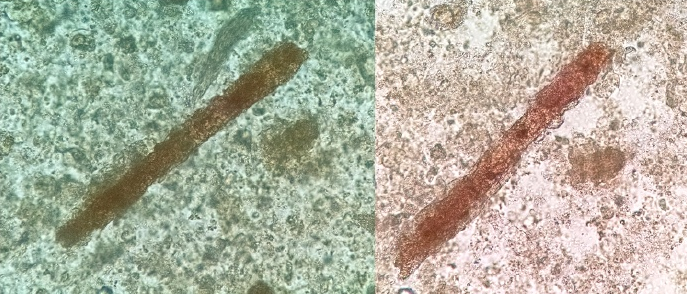
带有蜡状基质的蜡样管型(图11)也可能被类似的染色。

图11:胆红素/胆汁管型(蜡质),新鲜未染色的尿沉渣,超长蜡样管型和一个较短的蜡样管型交叉在右边,原始放大倍率100倍。左:光学显微镜;右:相差显微镜
这一类色素管型往往是我们最常见的,这些被胆红素或胆汁染色后的管型,可能归属于不同的类别(如颗粒管型、白细胞管型、肾小管上皮细胞管型、蜡样管型等)。这里编译者强调的是胆红素管型最重要的特点是内含胆红素颗粒或含铁血黄素颗粒(必须通过铁染色鉴别),如果是胆汁黄染则可能没有颗粒出现,但是可能难以区分,而国内外也并没有区分的规则和要求。在高胆红素尿中一切尿有形成分都可能被染色,这一点是要记住和区分的。编译者建议如果见到此类色素管型时,可以细描述为:胆红素-白细胞管型、胆红素-肾小管上皮细胞管型,胆红素-蜡样管型等具体类别。
而采用数字图像技术的自动化设备,拍摄的黑白图像,在这染色管型的识别上可能是个弱项,可能导致胆红素成分被漏掉,值得注意。
最后谈谈一种药物治疗后导致的色素管型,他只是一种被染色管型,不要被误认做胆红素管型,非那吡啶管型(Phenazopyridine Casts)。
这个真没听说过!但这个非那吡啶药物临床都有使用,主要用于因感染、肿瘤、外科手术及检查等各种原因刺激尿道粘膜所引起的不适、疼痛、尿频及灼热感。其药物注意事项中特别指出,服用本品会引起尿液变橙红色,属正常现象。因此发现管型是有意义的,而这个管型颜色的改变并不是病理性的,他只是染色管型,不要把他认作是胆红素管型而误导临床。因此检验医师或技师在签发这种特殊颜色的尿液,发现色素管型时,了解临床诊断、治疗用药也是重要的事情。
药物非那吡啶代谢后可排出棕黄色尿液,可以将管型、细胞等染色,严格说并不是一类特殊的管型,只是治疗中出现的一种变化。需要多饮水,药物排泄干净之后就不会再出现这种染色的管型了。
非那吡啶是药物中的一种活性成分,它对有尿路感染症状的患者具有麻醉作用。这种药物的代谢会在尿液中产生明显的橙色变色,高剂量的这种药物会导致急性肾损伤(AKI)。在偶氮吡啶缔合AKI的环境中,可以观察到染色后的蜡样管型(图13)含有肾小管上皮细胞的非那吡啶染色管型(图14)。
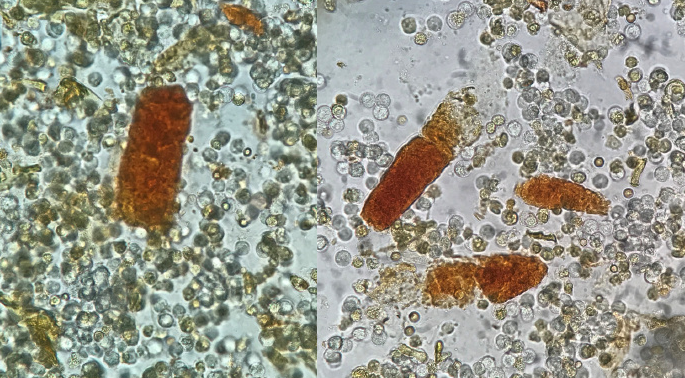
图13 非那吡啶管型(颗粒状),新鲜未染色的尿沉渣,原始放大400倍,光学显微镜
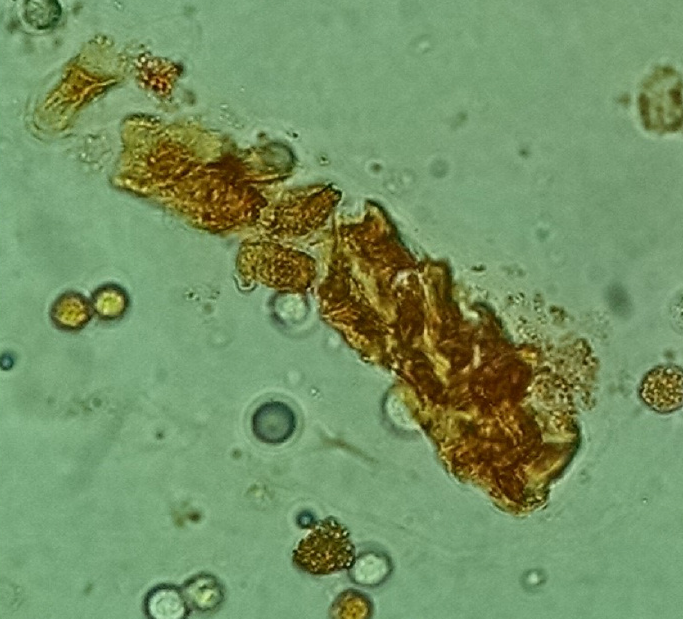
图14 非那吡啶药物染色管型(含肾小管上皮细胞),新鲜未染色的尿沉渣。原始放大400倍,光学显微镜。
其实药物代谢后出现的尿液颜色改变还有许多种,只有了解药物的特性、副作用,才能在不寻常的色素管型中找到答案,避免被迷惑。
除了非那吡啶这种药物之外,还有哪些导致尿液颜色显著改变,并将尿液有形成分染色的药物呢?肯定还有,只是我们没有发现。
综上所述,在尿沉渣标本中可以发现广泛的色素管型。正确认识肾脏疾病中的管型形态和亚型,结合临床资料,有助于肾脏疾病的正确诊断。
以上四段文章根据Dr. José Antonio Tesser Poloni的《Pigmented Casts & What Those Pretty Colors Tell Us》改写,其原创图片来自Dr.José A. T. Poloni.其他图片来自网络。特别致谢原作者和图像拍摄者。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#色素#
50
👍🏻
127
!
142
!
132
👍
150