第一步
观察P波判断心律
P波代表心房除极波
1.分析观察P波方向,通过观察P波,可以确认基本心率是窦性还是异位心律。
窦性心律心电图:P波在Ⅰ、Ⅱ、avF导联直立、avR导联倒置(P波方向的产生原因是心房在除极过程中所产生的心动力即心房综合向量指向左前下方,故电极位于心房右上方的avR导联所记录的P波是倒置,即除极方向指向的导联出现正向波,背向的导联出现负向波)。若P波avR直立,Ⅰ、Ⅱ、avF倒置,称逆行P波,表示激动起自房室交界区。
心房、心室示意图
2.分析观察P波时限
正常﹤0.12s,形态直立圆凸。(P波的前一半主要由右心房除极所产生,后一半主要由左心房除极所产生。
1、若P波时间超过0.12秒,表示左心房肥大或房内传导阻滞。
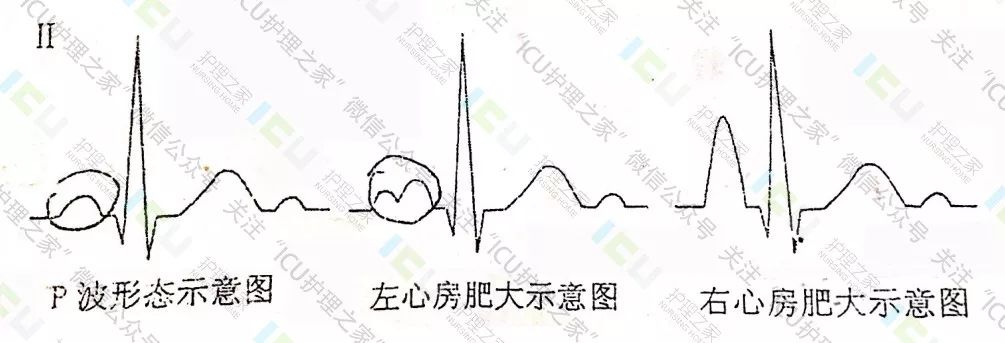
1.1左心房肥大心电图
①P波增宽≥0.12s,常出现在Ⅰ、Ⅱ、avL导联
②呈双峰P波,且第二峰>第一峰,峰距≥0.04s
③PtfV1≤-0.04mm.s
3.观察分析P波振幅:正常<0.25mv(肢体导联)。
1、若P波振幅>0.25mv,表示右心房肥大。
1.1右心房肥大心电图
P波高而尖,振幅≥0.25mv,常出现在Ⅰ、Ⅱ、avF导联又称肺型P波,常见肺心病。
1.2肺心病心电图
①肺型P波(右房大)②右心室肥大
③右束支阻滞④心律失常⑤QRS波群低电压⑥顺钟向转位。
4.分析观察P-R间期
P-R间期表示心房除极开始至心室除极开始,正常成人为0.12-0.20s。若大于0.20s,表示(简称ⅠAVB)。
1、Ⅰ度房室传导阻滞心电图。P-R间期>0.20s(或P-R间期>相应心率最高值)。
(房室传导阻滞是由于房室交界区不应期延长,引起心房和心室间传导延缓或阻断,简称AVB。根据传导阻滞程度可分为Ⅰ、Ⅱ、Ⅲ度,Ⅰ度、Ⅱ度称不完全性阻滞,Ⅲ度称完全性阻滞。房室传导阻滞临床甚为常见,常见原因有心肌炎、心肌病、冠心病、洋地黄中毒及迷走神经兴奋性增高。)

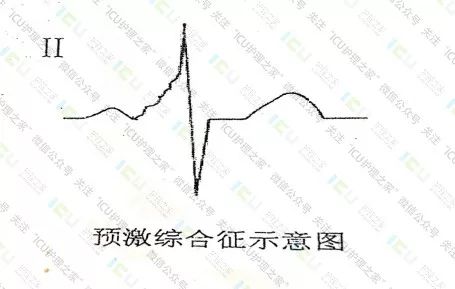
2、若P-R间期<0.12s,可见于预激综合征。
预激综合征是由于先天或后天原因引起的房室间出现附加通路,使窦房结的激动快速下传激动心室的一部分,并使之预先激动,故名预激综合征。常见附加传导束有kent束,james束及Mahaim纤维。预激旁路常引发阵发性室上性心动过速。
经典型预激综合征心电图(又称WPW综合征):
①P-R间期<0.12s。
②出现“△”波。
③QRS波群增宽。
④继发性ST-T改变。
5.分析观察,有无窦性P波,心电图中如果没有窦性P波,说明没有窦性心律,而是异位心律。异位心律有多种心电图改变,现列举常见的几种:
1、心房颤动(AF)是一种快速的主动性异位心律,多发生于器质性心脏病人。例如风湿性心脏病、冠心病等。
心房颤动心电图:
①P波消失,代之形态、间距、振幅不等的“f”波,“f”波频率350-600。
②R-R间期绝对不整
③QRS波群时间和形态多数正常。
心房颤动时测量心率,适用计数法,计数6s以内的QRS波群个数X10=每分钟心室率。

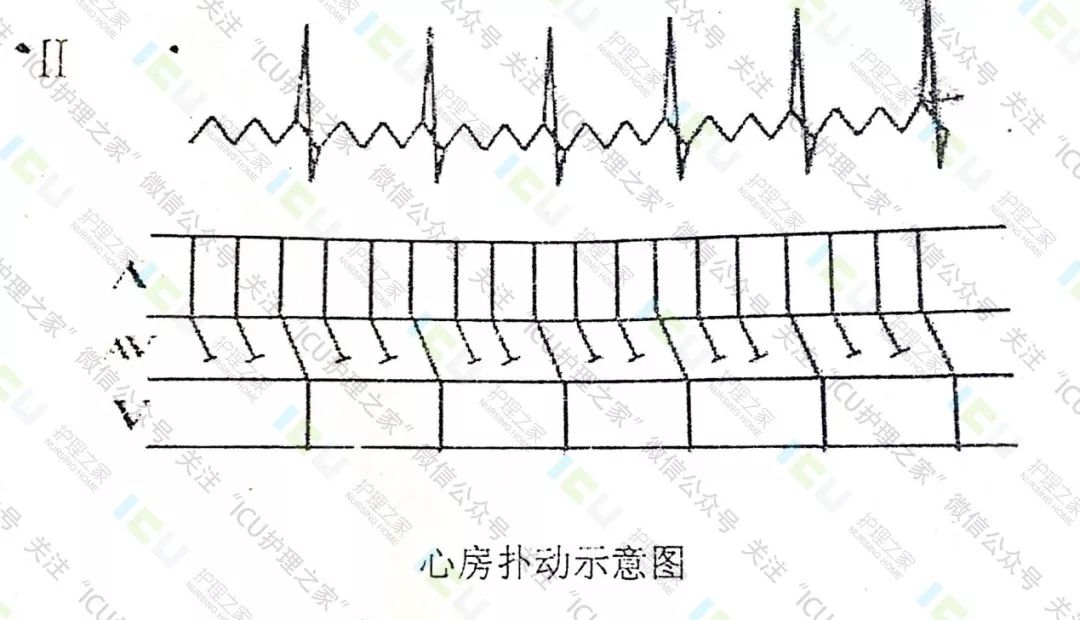
2、心房扑动(简称AFl)
心房扑动心电图:
①P波消失,出现形态、间距、振幅规律的快速心房扑动波,F波似呈锯齿状,F-F间多无等电位线,F频率250-350次/分。
②心房与心室传导比例固定时(多呈2:1,4:1传导),R-R间距相等,心房与心室传导比例不固定时,R-R间距不相等,但有一定的规律性。
③QRS波群形态多正常。
心房颤动波及心房扑动波V1导联明显,因而在描记时,应加长描记V1导联,一般描记10s。
心房颤动和心房扑动时,由于快速异位心律,对血流动力学的影响较大,影响了心脏的泵血功能,常见器质性心脏病。
心房颤动可形成附壁血栓,引起栓子脱落,形成栓塞。
3、心室扑动与颤动
常见器质性心脏病如冠心病、心肌梗死等,是室性快速异位心律最严重的状态,常是临终前心电图表现,为猝死的常见原因。
心室扑动心电图
①P-QRS-T波群消失,出现连续、较均匀、振幅较大的“u”字波。
②频率200-250次/分。
一般迅速转为心室颤动。
心室颤动心电图
P-QRS-T波群消失,代之形态不同、大小不同,节律极不规则的波幅,频率200-500次/分。
室颤时血液循环停止,血压测不到,血流动力学改变为零。
室颤分为粗颤及细颤。

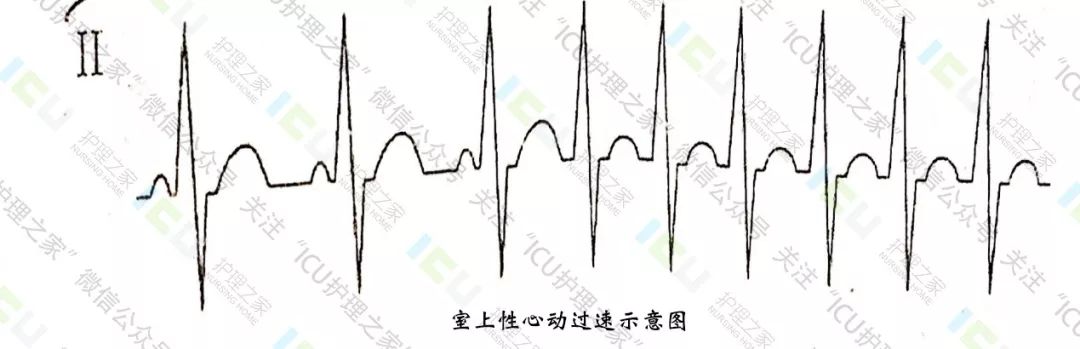
4、阵发性室上性心动过速
临床上常见呈突然发作,突然停止,具有反复发作的特点,可见于器质性心脏病,也可见于正常健康人,临床最常见的类型为预激旁路和房室结双径路引发的室上性心动过速,其发作与精神紧张、过度劳累等有关。
室上性心动过速心电图:
①快速出现的室上性QRS波群,心率绝对规整。
②频率160-250次/分
③QRS波群形态和时限多正常
④ 不易辨认P波
5、室性心动过速
多见于器质性心脏病,属心律失常严重类型,临床上较常见于冠心病、心肌梗死、心肌病、洋地黄中毒等。
5.1室性心动过速心电图
①快速连续出现宽大畸形的QRS波群,QRS时限≥0.12s,R-P间距一定相等。
②频率140-200次/分
③T波与主波方向相反
⑤ P波与QRS波群无关

5.2短阵室性心动过速
是由三个以上连续出现的室性早搏形成,频率范围较大,多持续数秒或数分钟。

第二步
分析P-R间距(R-R间距)P与QRS波群关系
2.1窦性心律失常凡心脏激动起源于窦房结的心律称为窦性心律,其心电图特征为“窦性P波”,P波在Ⅰ、Ⅱ、avF直立、avR倒置,P-R间期>0.12s。
1、窦性心动过速:心律>100次/分,见于感染、缺氧、出血、使用阿托品及运动时等。
2、窦性心动过缓:心律<60次/分,见于冠心病、心肌病变、颅内压增高、使用β-阻滞剂等药物、运动员等。
3、窦性心律不齐:同导联P-P间距相差>0.12s,分为呼吸性及非呼吸性。
2.2分析观察P-P(R-R)间距。
正常节律是相对规整的,若正常节律时出现提早的搏动,见于期前收缩。
期前收缩是由于窦房结以下的某一异位起搏点自律性增强,抢先地发出一次激动,称期前收缩。按棋院部位可分为房性、交界性和室性,以室性最为多见,期前收缩可单个出现,也可频发或与正常基础心律交替地出现呈二、三、四联律,期前收缩常见于冠心病、心梗、风心、心肌疾患、感染等。也可见于健康人。
1、室性期前收缩心电图:
①提早出现宽大畸形的QRS波群,期前没有异位P波。
②T波与主波方向相反。
③代偿间歇完全。
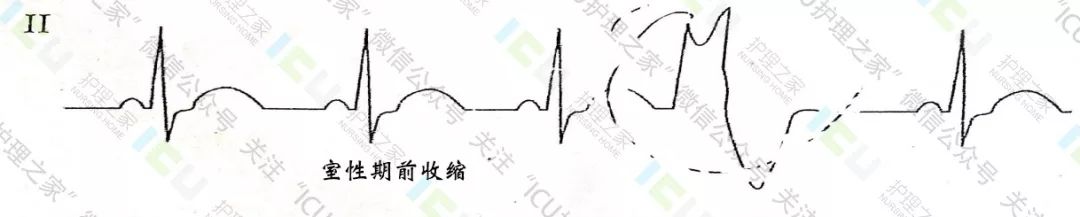
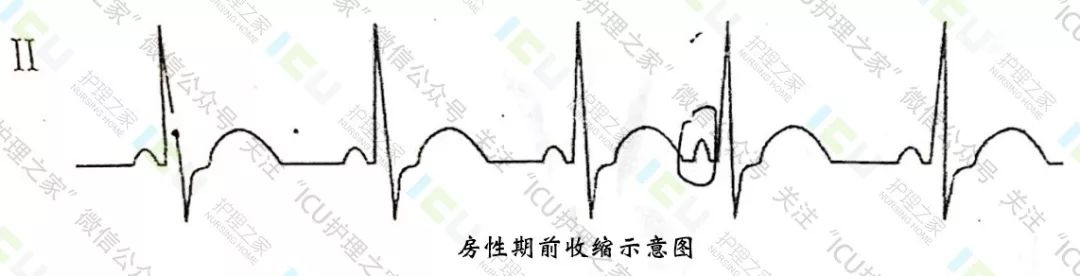
2、房性期前收缩心电图:
①提早出现的房性P〃波,P〃波不同于窦性P波形态。
②P-R间期>0.12s,QRS波群形态正常。
③代偿间歇不完全。(房性期前收缩可出现伴室内差传或未下传。)
3、交界性期前收缩心电图:
①提早出现的室上性QRS波群。
②提早出现的室上性QRS波群前后有逆行P波,P-R间期<0.12s或R-P间期<0.20s
③代偿间歇大多数完全。

3.Ⅱ度、Ⅲ度房室传导阻滞(简称Ⅱ°、Ⅲ°AVB)
正常心房激动(P波后)应跟随有一个心室激动(QRS波),若出现QRS波脱漏,见于Ⅱ度以上房室传导阻滞。
1、Ⅱ度房室传导阻滞:
由于房室交界区不应期延长,是部分P波不能下传心室而产生房室传导阻滞,表现为部分P波后无相应的QRS波群,轻者大部分心房激动可传入心室,重者大部分受阻不能下传心室,只有个别传如心室。Ⅱ°可分为Ⅰ型和Ⅱ型。
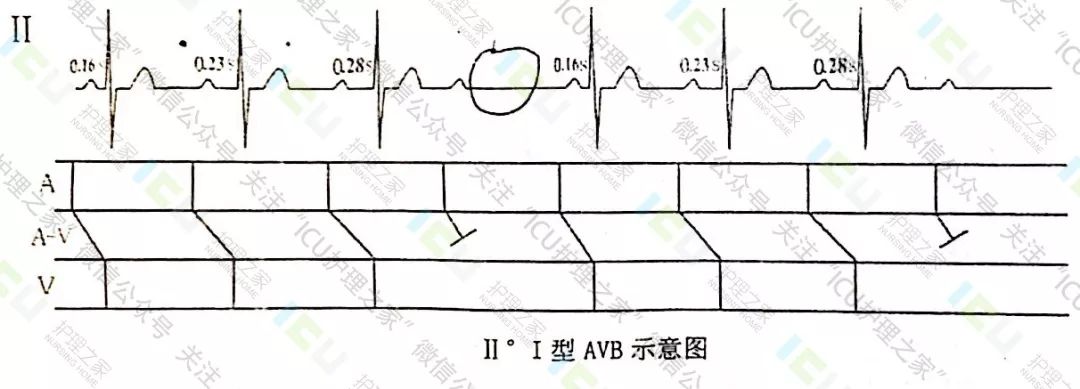
1.1Ⅱ°Ⅰ型房室传导阻滞心电图:
①P-R间期逐渐延长,直至一个P波未能下传,发生QRS波群脱漏。
②在发生脱漏后的第一个搏动P-R间期又恢复到最短,再重复出现P-R间期延长。
③长R-R间距<两个短R-R间距。
④此现象周而复始出现。
1.2Ⅱ°Ⅱ型房室传导阻滞心电图:
①P波规律出现P-R间期固定,出现周期性QRS波群脱漏。
②长R-R间距=两个短R-R间距。
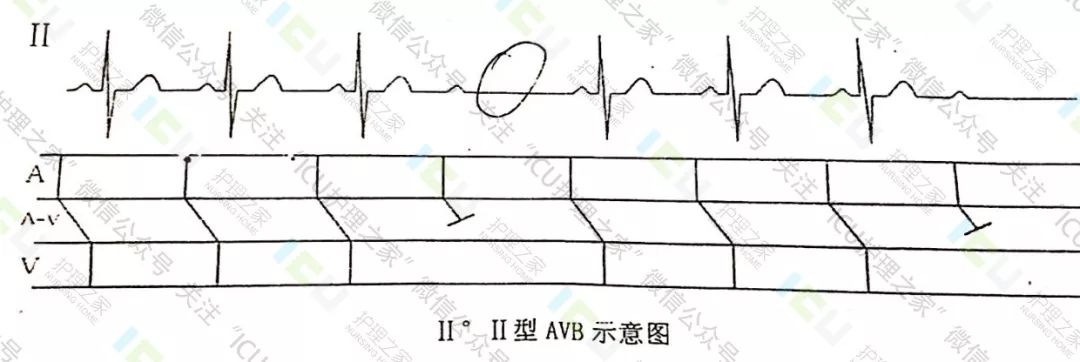
2、Ⅲ°房室传导阻滞:
所有的心房激动由于房室交界区或双侧束支绝对不应期极度延长,均不能下传心室,房室传导完全被阻滞,此时心房节律仍受窦房结或房性异位节律点控制,而心室则受阻滞部位以下的起搏点所控制,出现逸搏心律。
Ⅲ°房室传导阻滞心电图
①P波规律出现,QRS波群规律出现。
②P波与QRS波群完全无关,无固定P-R间期。
③心房率>心室率
④QRS波群形态,如起源于交界区,则QRS波群呈室上性(即交界性逸搏心律:室率40-60次/分)。如起源于心室,QRS波群宽大畸形,T波与主波方向相反(即室性逸搏心律:室率20-40次/分)。

第三步
分析观察QRS波群
心室除极产生QRS波群。
1.分析观察QRS波群时限
正常人QRS时限为0.06s-0.10s。若窦性心律时QRS波群时限延长,提示心室内发生传导阻滞(左右束支阻滞)或心室肥大。
1、室内传导阻滞
指激动在房室分叉以上部分发生传导阻滞,根据阻滞部位不同可分为左束支、右束支阻滞、分支、双侧束支阻滞及浦氏纤维传导阻滞。可分为完全性和不完全性阻滞。右束支传导阻滞较左束支细长,容易受损,故右束支阻滞常见。常见于风湿性心脏病、先天性心脏病、心肌病、冠心病等,也可见于正常健康人。左束支传导阻滞阻滞常见于绝大多数发生于器质性心脏病人。
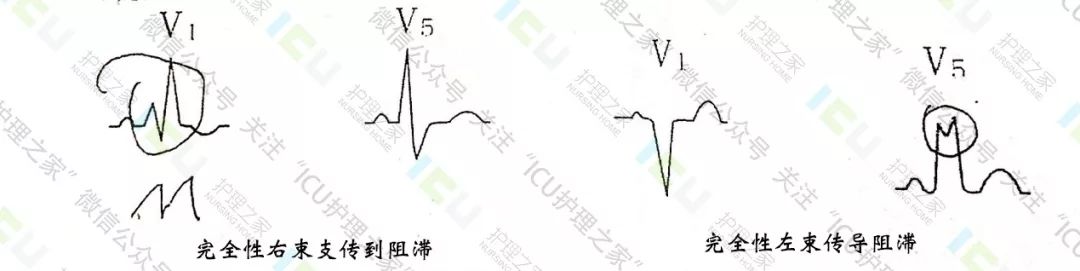
1.1右束支传导阻滞(RBBB)心电图:
①V1呈rsR〃型,V5呈RS型,S波粗钝增宽(Ⅰ、avL常呈RS型)。
②QRS波群>0.12s。
③ST-T继发性改变。
不完全性右束支阻滞时,除QRS时限<0.12s外,其他心电图改变相同。
1.2左束支传导阻滞(LBBB)心电图
①V5、V6呈R型,R型粗钝或有切迹,很少有S波,(I、avL导联QRS图形与V5、V6相似)。
②QRS时限≥0.12s
③ST-T继发性改变(继发性改变是指在R波为主的导联,ST段下移T波倒置;在S波为主或QS型导联中ST段上移T波直立)。
不完全左束支阻滞时,除QRS波群时限<0.12s外,其他心电图改变相同。
2.分析观察QRS波群、振幅
若QRS波群振幅超过正常值,见于心室肥大。(需要注意体形、年龄等因素)
正常RV5<2.5mv,若RV5>2.5mv,称做左室高电压,是左心室肥大的一项指标(提示左心室肥大)。
正常RV1<1.0mv,若RV1>1.0mv,是右心室肥大的一项指标(提示右心室肥大)。
(正常Ⅰ导联振幅RⅠ<1.5mv,RⅡ<2.5mv,RⅢ<2.0mv,RavR<0.5mv,RavL<1.2mv,RavF<2.0mv。)
1、左心室肥大心电图
①RV5>2.5mv,Rv5+SV1>4.0mv,女3.5mv。
②∑QRS波群>17.5mv。
③RI>1.5mv。
④RV6>RV5
⑥ QRS波群时限0.10-0.12s。ST-T改变。电轴左偏。
以上为左心室肥大心电图记分法。
2、右心室肥大心电图
①振幅:RV1+SV5≥1.2mv,RV1>1.0mv,V1导联R/S>1,V1呈qR型,RavR>0.5mv,avR导联R/Q>1
②电轴右偏>+110°。
③ST-T改变。
3、QRS波群低电压
若QRS波群振幅绝对值低于正常,称QRS波群低电压
若六个肢体导联中QRS波群振幅绝对值均<0.5mv,胸导联QRS波群振幅绝对值均<1.0mv,分别称肢体导联、胸导联QRS波群低电压,常见于心包积液、肺源性心脏病、胸腔积液等。
3.分析观察Q波是心电图诊断中的重-要-内-容
正常Q波应<0.04s,<R/4波,若超过正常值称异常Q波,常见于心肌梗死,亦可见于心肌病、克山病、体位变化、脑源性心电图改变等。
心肌梗死(简称MI):
冠状动脉急性阻塞后,心肌相继出现缺血、损伤、坏死,从而出现一系列心电图改变。
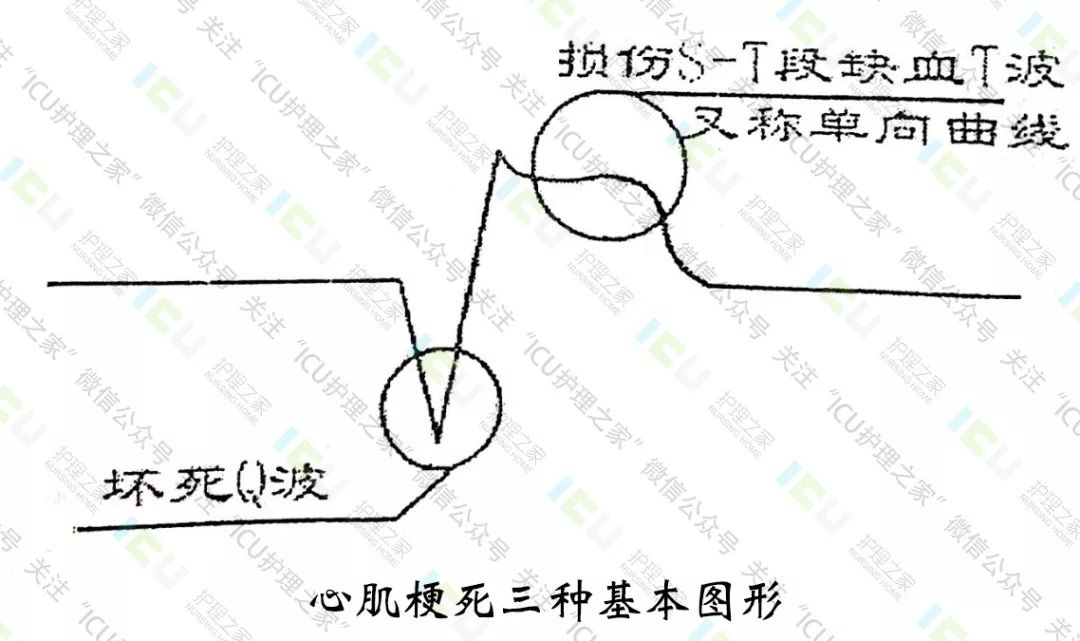
1、心肌梗死的三种基本图形:
①损伤性ST段,ST段呈弓背向上抬高,常呈“单项曲线”。
②缺血T波。
③坏死Q波。
2、心肌梗死分期:
超急性期:梗死后数分钟,ST段斜型抬高、T波高耸。
急性期:于梗死后数天或数周,心电图主要特征为出现异常Q波。ST段上移呈弓背向上抬高,可形成单向曲线,之后逐渐下降,缺血性T波。
亚急性期:梗死后数天或数月,ST段基本恢复至基线,倒置T波逐渐变浅。异常Q波持续存在。
陈旧期:梗死后数月,ST-T段恢复至基线,倒置T波恢复正常或长期无变化,遗留有异常Q波。

3、心肌梗死定位
Ⅱ、Ⅲ、avF导联:下壁
Ⅰ、avL导联:高侧壁
V1~V6导联 :广泛前壁
V1~V3导联:前间壁
V2~V4导联:前壁
V4~V6导联:前侧壁
V7~V9导联:后壁
4、心肌梗死的对应性改变
对应性改变是指对应导联出现相反的改变,如下壁心肌梗死ST段在Ⅱ、Ⅲ、avF导联出现上抬,而在Ⅰ、avL导联出现ST段下移。
对应性表现亦是鉴别心肌梗死的重要条件。
4.分析测量心电轴
若心电图左偏,提示左前分支传导阻滞。
1、左前分支传导阻滞心电图
①心电图左偏-45度或-90度,
②Ⅰ、avL导联呈qR型,Ⅱ、Ⅲ、avF导联呈rS型。
2、若心电轴右偏,提示左后分支传导阻滞。
①心电轴右偏+90度至+180度。
②Ⅰ、avL导联呈rS型,Ⅱ、Ⅲ、avF导联呈qR型。
第四步
分析观察ST段、T波、U波、QT间期
1.分析观察ST段(图22)ST段是连接QRS波群至T波之间的线段,正常ST段下移<0.05mv,若>0.05mv,可见于心肌缺血损害的心电图改变:正常ST段上移<0.1mv,若>0.1mv,弓背向上,常见于急性心肌梗死,弓背向下时见于急性心包炎,可见于早期复极综合征。
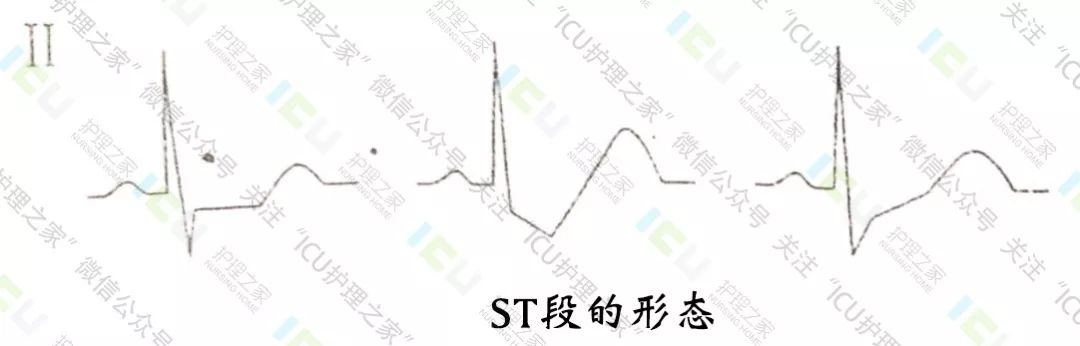
心肌缺血、冠状动脉供血不足心电图:
① ST段下移≥0.1mv,可呈水平型下移或下斜型下移。
② T波改变:T波低平、双向、倒置(T波倒置、双支对称,称冠状T波)。
③ 心律失常:如心房颤动、期前收缩等。
2.分析观察T波
心室复极产生T波,正常T波正向时,升支比降支稍长。
1、分析观察T波方向:
正常T波在以R波为主的导联,直立并>R/10,avR导联倒置,Ⅲ、avL、V1~V3导联可倒置。以R波为主的导联指Ⅰ、Ⅱ、V4~V6导联,若出现低平、倒置,可见于心肌缺血、心肌损害(若出现明显倒置、对称、呈冠状T波,大多数由缺血引起)。
T波轻度改变时,可见于功能性改变,如β受体高敏病人、情绪变化、疼痛、刺激等因素,需要结合临床或进行心得安实验鉴别。
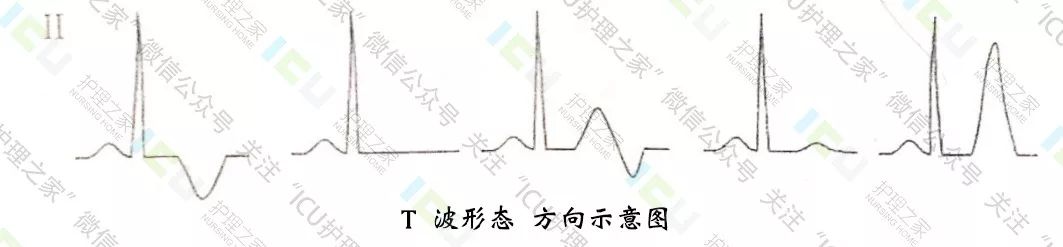
2、分析观察T波振幅:
正常RV1<0.5mv,RV2~V6<1.5mv。若振幅增高,可见于高血钾及超急性心肌梗死。
2.1高血钾心电图:(图25)
①T波高尖对称,基底部变窄,QT间期缩短,R波降低,S波增宽,ST段下移,P-R间期延长,QRS波群增宽,P波消失。(上述改变随血钾增高逐渐出现)。
②心律失常。

3.分析观察U波
正常U波与T波方向一致,是T波后0.02-0.04s出现的小波,振幅<0.2mv,常见于低血钾、脑源性心电图改变等。
T波直立时,若u波倒置可见于心肌缺血。
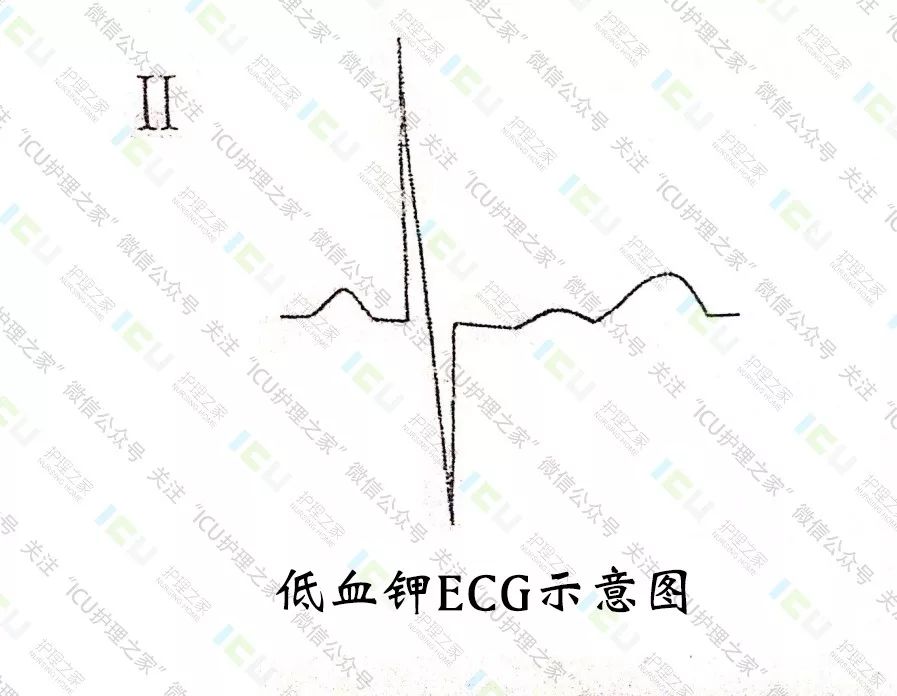
低血钾心电图:(图26)
①u波显著增高(T-u融合,u>T波,Q-T间期不易测量)。
②ST段下移
③T波降低、平坦。
④心律失常。
4.分析观察QT间期
QT间期代表心室除极开始至复极结束。
正常QT间期与心率快慢有关,心率越快,QT越短,反之则越长,正常QT成人0.34-0.44s
1、若QT间期延长,可见于低血钙、心肌缺血、某些药物引起。
2、若QT间期缩短。可见于高血钾、高血钙、洋地黄效应。
第五步
结合临床综合分析
根据各导联图形及测量结果,结合临床症状、体征、临床诊断及有关资料,方能做出心电图诊断。
(个别情况下,相同的心电图改变可由不同疾病引起,不同疾病可出现相同的心电图改变,)
如Ⅲ导联出现异常Q波,可由心肌梗死或肥胖体型引起。又如U波增高可见于低血钾或脑外伤引起,二者病因完全不同,需要结合临床,方能准确诊断。故需要结合临床综合分析。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












简单快捷
75
学习
75
简洁明了
106
#心血管#哦
91
学到了
86