超声心动图诊断三尖瓣下移畸形合并急性左室下壁、右室心肌梗死1例
2020-05-20 王雨萌 何文 黄文燕 临床超声医学杂志
患者男,57岁,因间断胸闷1 d,加重伴胸痛、一过性意识丧失13 h就诊,门诊以“冠状动脉粥样硬化性心脏病(以下简称冠心病)”收入院。既往高血压病史22年、糖尿病病史18年。
患者男,57岁,因间断胸闷1 d,加重伴胸痛、一过性意识丧失13 h就诊,门诊以“冠状动脉粥样硬化性心脏病(以下简称冠心病)”收入院。既往高血压病史22年、糖尿病病史18年。
体格检查:体温36.1℃ ,脉搏58 次/min,血压126/79 mm Hg(1 mm Hg=0.133 kPa),心率58次/min,律不齐,三尖瓣听诊区可闻及收缩期Ⅱ级杂音。急诊查肌酸激酶同工酶:146.5 U/L。心电图示:窦性心律,Ⅲ度房室传导阻滞,不完全性右束支传导阻滞,Ⅱ、Ⅲ、avF、V3R-V5R ST段抬高。
超声心动图检查:右心增大(图1),于心尖四腔心切面见房化右室增大,三尖瓣隔叶与二尖瓣前叶附着点距离16 mm(图2),三尖瓣前叶冗长,右室流入道切面见三尖瓣后叶附着点距三尖瓣固有瓣环距离20 mm,心尖四腔心及两腔心切面见左室下壁、右室侧壁基底段运动明显减低;CDFI于收缩期探及二尖瓣少量反流,三尖瓣少-中量反流,起始位置低,心包腔内可探及少量液性无回声区,舒张期后心包约5 mm。

图1 超声心动图示右室增大,左室呈“D”字形改变
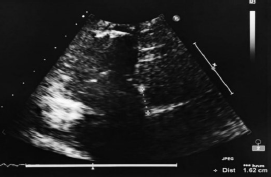
图2 超声心动图示三尖瓣隔叶与二尖瓣前叶附着点距离16 mm
超声心动图提示:先天性心脏病,三尖瓣下移畸形,右心增大,节段性室壁运动异常,二尖瓣少量反流,三尖瓣少-中量反流,心包积液(少量)。急诊PCI+PTCA检查:冠状动脉右优势型,右冠状动脉近端100% 闭塞,前降支近段可见40%~50%局限病变,左主干及回旋支未见狭窄阻塞病变(图3)。临床诊断:冠心病,急性左室下壁、右室心肌梗死,窦性心律,心界不大,心功能Killip分级Ⅱ级;先天性心脏病,三尖瓣下移畸形;心包积液(少量)。针对急性心肌梗死对症处理,于右冠状脉置入支架后动脉再通(图4),患者病情平稳,术后1个月及半年后门诊随诊,复查超声心动图无明显改变。
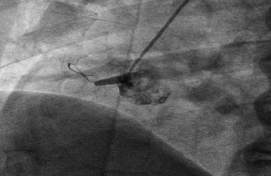
图3 PCI示右冠状动脉完全闭塞
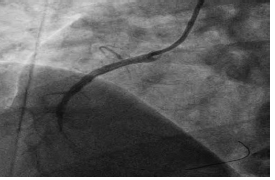
图4 PCI示右冠状动脉支架术后右冠状动脉再通
讨论
三尖瓣下移畸形是一种罕见的先天性心脏病,主要为三尖瓣隔叶和后叶的附着点离开三尖瓣环向右室移位,将右心分为瓣膜上方的右房与房化右室构成的大心腔和瓣膜下方较小的功能右室两部分。本病临床表现轻重不一,轻者可无明显症状,或仅有易疲劳、气短和心悸;重者可幼年出现青紫、活动受限、心律失常,甚至早期死亡。三尖瓣下移主要影响心脏传导系统,引起心律改变,而右冠状动脉走行于右心表面的房室沟内,理论上三尖瓣下移不影响冠状动脉血供。
本例患者综合病史、临床症状、辅助检查及PCI等检查结果,急性左室下壁、右室心肌梗死诊断明确,超声心动图检查除发现节段性室壁运动异常外,亦符合三尖瓣下移超声表现,但瓣叶下移程度较轻,未合并卵圆孔未闭或房间隔缺损等其他先天性心脏病;PCI示冠状动脉为右优势型,右冠起源及走行未见明显异常,故本例患者仅为三尖瓣下移畸形合并急性左室下壁、右室心肌梗死,两者之间并不存在一定因果关系。超声心动图检查能明确诊断三尖瓣下移畸形,直接显示三尖瓣的位置、形态、下移的距离和反流情况,以及房化右室的形态和功能,但需注意同时观察室壁运动情况,避免合并急性心肌梗死时发生漏诊。
原始出处:
王雨萌,何文,黄文燕,兰亭玉,杜丽娟.超声心动图诊断三尖瓣下移畸形合并急性左室下壁、右室心肌梗死1例[J].临床超声医学杂志,2019(02):161.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言













#三尖瓣下移畸形#
76
#心动图#
70
#畸形#
74
#三尖瓣#
64