糖尿病性视网膜病变的玻璃体手术
[适应证]
1.非吸收性玻璃体出血。
2.糖尿病性增殖性玻璃体视网膜病变。
3.牵引性视网膜脱离。
[术前准备及麻醉]
1.检查心、肺、肾功能,了解有无糖尿病全身并发症。
2.血糖控制在正常范围,对严重糖尿病病人,血糖也应控制在6.2~8.2mmol/L之间。
3.视功能检查,玻璃体出血混浊看不到眼底者行B超检查。
4.必要时行角膜内皮及ERG检查。
5.术前常规测眼压、冲洗泪道,术眼点抗生素眼药水3天以上。对年老体弱、全身并发症较多者必要时行结膜囊细菌培养及药物敏感试验。
6.局部或全身麻醉。
[手术步骤]
1.先行赤道区巩膜外环扎或赤道前1~2mm环扎。
2.扁平部三通道巩膜切口。
3.用蚕蚀法先切除中央混浊及浓缩的玻璃体。
4.然后用挖掘法向周围逐渐扩大,暂保留玻璃体后界膜(图1)。
 |
 |
| 图1 | 图2 |
5.切开玻璃体后界膜,有时可见大量含铁血黄素及血性物质象烟雾样涌入玻璃体腔,使视野变模糊(图2)。
6.采用单吸不切技术将混浊物全部清除干净直至看到视网膜。
7.再次切除混浊的玻璃体,除基底部非增殖性玻璃体尽可能全部切除干净。
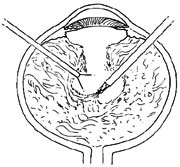
8.存在增殖性玻璃体视网膜病变时,应先松解及切除向心牵引,然后切除切丝牵引及剥离视网膜前膜(图3、4)。
 |
 |
| 图3 | 图4 |
9.视网膜恢复活动后根据情况行惰性气体或硅油充填。
10.用6-0线缝合巩膜切口及球结膜。
[操作要点]
1.先切除混浊的玻璃体,等视野完全清晰后再进行视网膜前操作。
2.遇增殖性玻璃体病变及牵引性视网膜脱离时应先切除向心牵引,防止对视网膜过度牵拉造成医源性裂孔或使脱离加重。
3.应用膜钩或直角剪分离切线牵引或视网膜前膜时,动作应轻柔,避免对视网膜过度牵拉造成医源性裂孔或使脱离加重。
3.应用膜钩或直角剪分离切线牵引或视网膜前膜时,动作应轻柔,避免过度牵拉,尤其是在黄斑附近操作时更应小心谨慎。
4.视网膜前膜应尽可能完整剥除,剥离确有困难者也应尽量分段切除,残留岛屿状残膜,但黄斑区前膜应剥离干净。
5.术中电凝要准备可靠,以防术后出血。
6.眼内填充气体或重水后,能够行激光治疗者尽可能行眼内局部或全视网膜光凝。
[术后处理]
1.抗生素出血 为最常见并发症,国外报道占50%,解放军总医院占21%。应立即给予立止血1000单位肌注,每日一次,连续三天,同时注意安心静养,卧床休息,防止咳嗽及大便干燥。
2.反应性色素膜炎 尤其是眼内填充硅油者较常规玻璃体手术反应严重,有时引起前房渗出或瞳孔区渗出膜。应予静脉输入抗生素的同时,加用地塞米松5~10mg,每日一次,连续3~5天。
3.视网膜脱离 多见于严重的牵引未能彻底解除,术中视网膜复位不满意或视网膜裂孔未封闭,术后玻璃体再发出血及炎症反应重也是造成视网膜脱离的重要原因。此种视网膜脱离往往需要填充硅油或术中应用过氟化碳液顶压才能使其复位。
4.虹膜红变及新生血管性青光眼 文献报道发生率为8%~12%,无晶状体眼发生率高于有晶状体眼,视网膜未复位和术后低眼压为重要刺激因素。术前行全视网膜光凝者该并发症发生率低。此并发症的治疗较困难,仍以睫状体及周边视网膜冷凝或经巩膜激光光凝为首选,辅以抗青光眼药物治疗。
5.低眼压及眼球萎缩 为最严重并发症。原因为视网膜未复位,术后出血及炎症反应过重。只有制止眼内出血,力争视网膜复位,才能预防眼球萎缩的发生。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#视网膜#
64
#糖尿病性视网膜病变#
78
#视网膜病变#
54
#玻璃体#
58