希望借助这份典型的心电图,可以让大家对隐匿性传导这个抽象的概念有一个直观的认识。
隐匿性传导(concealed conduction),是指一个窦性或异位搏动激动了心脏特殊传导系统(例如房室交界区的一部分),虽未传抵心房或心室形成P波或QRS波,但由于它在该区产生的不应期影响下一个激动的传导或形成,从而获得间接证实。
隐匿传导在心电图上难以发现,只有根据它对下一次激动的影响而分析出来。隐匿性传导可以由干扰引起,也可由心脏传导阻滞引起。常发生在房室交界区,亦可发生在窦房传导组织,左、右束支,浦肯野纤维。常见的隐匿性传导分为前向性与逆向性两种。
这个隐匿性传导是不是有些神秘,心电图上无直接表现,轻轻的来,轻轻的走,不留下一点明显的痕迹,因而有人也曾戏称其为幽灵传导。而且,由于隐匿性传导常被误诊为房室传导阻滞,甚至有人因此被告知需要植入起搏器治疗,所以正确识别隐匿性传导对于指导治疗具有重大意义。
今天我们就用一份经典的心电图,来揭开隐匿性传导的神秘面纱。
正常的心脏传导系统,就好似一条高速公路,窦性激动一个接着一个按照房室结、希氏束、心室的顺序有序前进,不会出现交通拥堵、停止不前的问题。
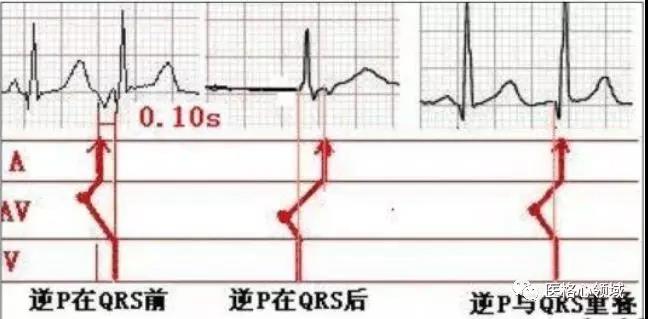
但是某些时候,如果其他来源的激动,私自占领了高速公路,就会导致后面的激动传导出现问题,这和某些非法占道的车辆导致交通拥堵是一样的。而心脏传导系统,并不是单行线,激动可以从心房传导心室,也可以从心室逆传回心房。
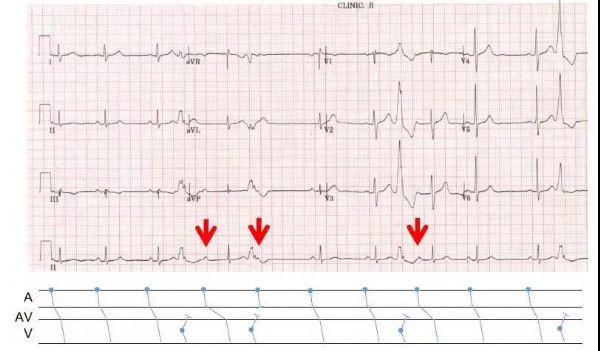
图1:心电图提示窦性心律,频发室早,红色箭头标注的P波,其后的PR间期各不相同
在图1中,多数的窦性P波都不能顺利到达心室引起QRS波,但是室早后的P波却有着不同的反应?第一个室早后的P波后PR间期明显延长(440 ms),第二个室早后QRS波脱漏,第三个室早后PR假期你轻度延长(相比窦律)。这是什么原因呢?患者存在一度房室传导阻滞?二度房室传导阻滞?是否需要起搏器治疗?
图2:室早后P波下传的梯形图
为了便于理解,针对上面的心电图,我们画出相应的梯形图(图2),可以看出PP间期时规则的,也就是说每个窦性P波都在规律出现,而频发室早就是“占道”者,每次室早除了激动心室外,还会沿着希氏束-房室交接区逆传,本来激动顺利下传心室的道路,就这么被占领了。
第一个P波,刚好遇到了室早引起交界区隐匿性传导的相对不应期,因而出现PR间期延长,第二个P波,由于和室早的距离太近,进入了交界区的绝对不应期,从而使得PR间期无限延长,P波未能下传心室,而第三个P波,比较幸运,距离前面的室早比较远,当它到达房室交界区时,隐匿性传导的作用已经基本消失,“占道”效应已经解除,因而仅仅出现了PR间期的轻度延长(相比窦律)。
针对该患者,该如何治疗呢?是否需要植入起搏器?心动过缓植入起搏器的总体概念是对的,但需要精细化,比如这例患者,疑似房室传导阻滞,好像房室传导系统出现了问题,但实际上,都是室早惹的祸,室早的隐匿性传导,导致了房室交界区处于功能性不应期,从而使得P波不能下传,但实际上,“高速公路”是好的,问题出在加塞的车上,因而无需修路。而室早是否需要治疗,则需要结合患者症状、有无心脏扩大及心功能情况等再行判断。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#隐匿性#
64
#隐匿#
82
学习了.很重要
86