本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
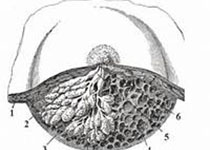
2018-01-05 纪光伟 医学界肿瘤频道
早期乳腺癌保乳手术能很好地维持患者形象,但怎么切,切多少?

乳腺钼靶被应用于乳腺癌筛查已长达30年,筛查意识的提高,导致乳腺导管原位癌的检出率逐年升高。保乳手术及保乳术后联合辅助治疗等,已作为标准的治疗方案被广泛应用于乳腺导管原位癌的治疗。Patricia A. Cronin博士等,对乳腺导管原位癌的患者进行了回顾,发现肿瘤的复发,与患者年龄、辅助治疗方案等相关因素有关。 Patricia A. Cronin博士等研究者,对1978年~2000年
作者:山东省肿瘤医院乳腺病中心 王永胜 作为两年一次的乳腺癌前沿性学术盛会,第8 届欧洲乳腺癌会议(EBCC-8)致力于呈现乳腺癌领域最新的进展、热点和理念。本次会议的目标包括:(1)关注临床研究向临床实践的快速转化;(2)鼓励乳腺癌各种治疗手段的整合和优化;(3)聚集患者代表、临床医
马里兰大学的Randi J. Cohen博士在美国放射肿瘤学会(ASTRO)年会上报告,对于早期乳腺癌患者,年龄大本身并不应当被视为乳房肿瘤切除术后放疗的不利因素。在老年乳腺癌患者中,接受术后放疗者的5年、10年总生存率和癌症特异性生存率均高于仅接受乳房肿瘤切除术者。 Randi J. Cohen博士 研究者对29949名年龄70~84岁、生存至少1年的临床Ⅰ期、雌激素受体阳性乳腺
JAMA Surg:行保留乳房手术的乳腺癌患者越来越少? 研究背景:早在19世纪80年代就有临床研究表,对于乳腺癌,保留乳房手术可以作为乳腺切除术的替代手术,1990年,美国国立卫生研究院批准对于早期乳腺癌患者使用保留乳房手术,之后保乳手术率稳定增加,然而有证据表明这种趋势在上个世纪末的10年开始下降。 研究目的:对于早期乳腺癌患者,行保乳手术率逐渐下降、乳房切除术率逐渐上升,本文拟分析造
Breast J:对乳腺癌外科具有里程碑意义的临床试验大盘点 自从20世纪初Halsted乳腺癌根治性切除术广泛应用以来,乳腺癌手术方式经历了很大改变,这是因为过去的50年,美国和欧洲进行了一系列具有划时代意义的临床试验,以及辅助治疗的多样化从而使得乳腺癌手术变得不那么激进,从而建立了全世界乳腺外科的规范治疗,这样的治疗使患者生活质量得到极大提高,下面就来盘点这些里程碑意义
美国一项研究显示,近1/4接受保乳手术治疗的乳腺癌患者之后将再次接受手术治疗。再手术率受患者、肿瘤和医疗机构因素影响,且在过去6年间略有降低。论文11月12日在线发表于《美国医学会杂志?外科学》(JAMA Surg)。 研究纳入美国国家癌症数据库中2004年1月1日至2010年12月31日间确诊为0~Ⅱ期乳腺癌并接受初次保乳治疗的患者316114例,排除接受新辅


梅斯医学MedSci APP
医路相伴,成就大医
学习.受教了!
86
学习了.谢谢.
80
谢谢.学习受益匪浅
95
谢谢分享学习了
67