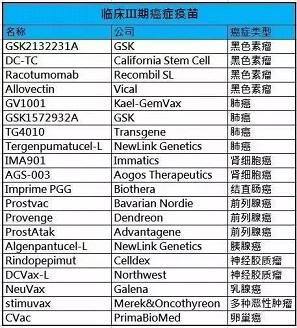
Sci Tran Med:突破,研究发现了“癌症疫苗”,可以消除肿瘤,已经进入临床阶段
2018-02-01 白木清水 来宝网
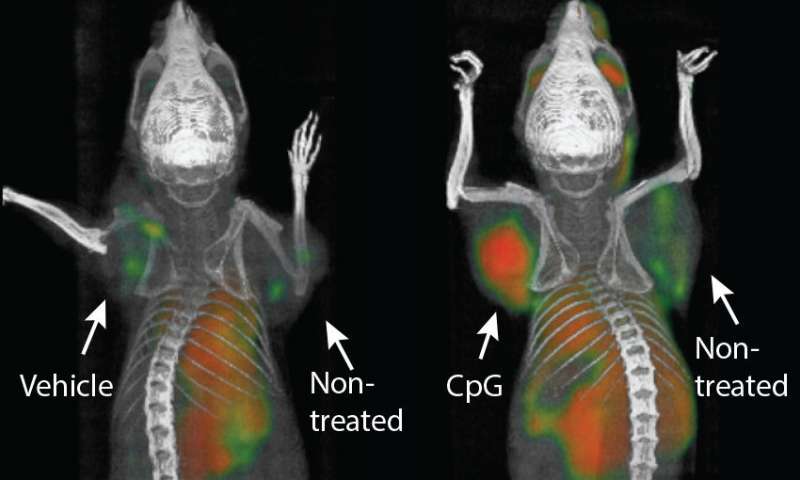
斯坦福大学医学院(Stanford University School of Medicine)的研究人员进行的一项研究表明,将两种免疫刺激因子直接注射到小鼠体内的实体肿瘤中,可以消除动物体内所有的癌症痕迹,包括远处的、未经治疗癌细胞的转移。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#临床阶段#
68
#TRA#
61
#研究发现#
78
#Med#
58
谢谢分享.学习了
91