广泛性子宫切除术
(radical hysterectomy)
[适应证]
1.子宫颈癌Ia期以上。
2.子宫内膜癌。
3.恶性滋养细胞肿瘤,化疗效果不好,子宫病灶持续存在。
4.子宫肉瘤。
[麻醉方法]
1.持续硬脊膜外腔阻滞麻醉。
2.气管内插管全身麻醉。
[术前准备]
同宫颈残端切除术。
[手术时机]
对术前行放疗者,手术应选择在放疗结束后2周左右进行。
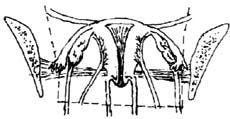
[手术范围](图1)
 |
| 图1 广泛子宫切除范围 |
1.高位结扎骨盆漏斗韧带。
2.沿盆侧壁切除阔韧带及圆韧带。
3.切除宫骶韧带和主韧带在2cm以上。
4.切除阴道长度至少2cm或在癌瘤下缘下2cm以上。
[手术步骤和技术要点]
1.切口 下腹正中直切口。
2.探查 对子宫内膜癌,开腹后先取腹水或腹腔冲洗液,送细胞学检查。然后自上而下探查腹腔和盆腔情况。
 |
 |
| 图2 打开前上方盆腹膜 | 图3 切断圆韧带 |
 |
 |
| 图4 剪开阔韧带前叶 | 图5 打开后下方盆腹膜 |
3.处理骨盆漏斗韧带 于骨盆入口处骨盆漏斗韧带表面,打开盆腹膜,向前沿腰大肌剪开(图2),达圆韧带外1/4外,切断缝扎圆韧带(图3)。再沿阔韧带前叶继续向中线剪开,达膀胱侧窝止(图4)。另于骨盆入口处距输尿管外1cm沿输尿管走向,向内下方剪开盆腹膜至骶韧带外侧(图5)。锐性分离输尿管外侧直肠侧窝,至输尿管与子宫动脉交叉处即隧道入口。注意在分离输尿管时,使其内侧面紧贴盆腹膜不予分离,以保证输尿管血供。游离骨盆漏斗韧带,高位双重结扎或缝扎,切断后将其游离至卵巢根部(图6)。
 |
 |
| 图6 高位结扎、切断骨盆漏斗韧带 | 图7 打开直肠窝腹膜 |
4.处理宫骶韧带 将子宫提向耻骨联合,并把直肠向上、向后推压,暴露并打开子宫直肠窝腹膜(图7)。分离直肠阴道隔至相当于宫颈外口下4~5cm水平(图8)。在输尿管进入隧道前,将其游离5~6cm,并拉向外侧,暴露宫骶韧带(图9),视病期切除适当长度的宫骶韧带,一般不少于2cm(图10)。
 |
 |
| 图8 分离直肠阴道隔 | 图9 暴露宫骶韧带 |
 |
 |
| 图10 切断宫骶韧带 | 图11 剪开膀胱反折腹膜 |
5.切开输尿管隧道 打开膀胱腹膜反折(图11),锐性分离膀胱阴道隔至相当于宫颈外口下4~5cm水平(图12),将膀胱拉向耻骨联合,暴露并切断宫颈膀胱侧韧带。将子宫拉向头侧,用压肠板将膀胱轻轻压向耻骨联合,暴露输尿管隧道入口,用血管钳从隧道口向内、前方穿出。钳夹、切断膀胱宫颈韧带前叶(图13)。此时,输尿管内侧已暴露部分,依法分次剪开膀胱宫颈韧带前叶,直达输尿管进入膀胱处。锐性分离膀胱宫颈韧带后叶,使输尿管隧道段完全游离(图14)。
 |
 |
| 图12 分离膀胱阴道隔 | 图13 剪开输尿管隧道 |
 |
 |
| 图14 游离输尿管 | 图15 切断主韧带 |
6.切除主韧带 将输尿管向盆侧壁拨开,分次切除、缝扎主韧带(图15),至阴道穹窿水平。切除主韧带长度视病期或浸润程度而定,通常应在2.5cm以上。
 |
 |
| 图16 切断阴道旁组织 | 图17 闭合式切断阴道 |
7.切除阴道旁组织及阴道 沿阴道壁两侧切除阴道旁组织(图16)。游离阴道直至宫颈外口下4~5cm,闭合式切断阴道(图17)。
 |
| 图18 缝合阴道残端 |
8.缝合阴道残端 用可吸收线连续锁扣缝合阴道残端。中央留孔置1~2条引流胶管,从阴道口引出(图18)。
9.关腹 冲洗术野,做好预防肠粘连的措施,逐层关腹。
[本术式的特点]
1.先切断宫骶韧带,后处理输尿管隧道段。此法优点,一是可上提子宫,有利于暴露盆底术野,特别是对宫颈、子宫下段的肿瘤,盆腔有肿瘤浸润或炎症粘连时,尤有帮助;二是切开输尿管隧道时,如损伤子宫旁或阴道旁静脉丛出血,由于宫颈旁仅剩下主韧带,在拨开输尿管后较易暴露出血点和准备地止血。
2.子宫动脉的处理。传统的方法是先游离髂内动脉,在子宫动脉起始部予以结扎切断。当游离至子宫动脉向宫旁跨越输尿管内侧时,需切断阴道血管和从子宫动脉分出的输尿管营养支,手术费时,且极易损伤血管,引起出血或误伤输尿管。而本方法是在隧道入口处,即子宫动脉与输尿管交叉处,切断子宫动脉与切开输尿管隧道同步,费时少、损伤小。
[术后处理]
1.按腹部手术后常规处理。
2.促进膀胱功能的恢复。本手术常较多地损伤了来自骶丛的副交感神经纤维,术后膀胱排尿功能受到影响。术后停留尿管时间应延长至5~7天。尿管停留期的后3天,应定期开放导尿管,以训练膀胱收缩功能。
[常见并发症及处理]
1.输尿管损伤 通常在三个部位易损伤输尿管 ①高位结扎骨盆漏斗韧带时,易将输尿管误为卵巢血管,一并结扎切断。输尿管横跨髂总动脉后行走于卵巢血管的内侧,避免误伤输尿管的方法是在结扎该韧带时一定要打开盆腹膜,游离并认明输尿管后,处理卵巢血管。②处理宫骶韧带时,有可能损伤行走于其外侧的输尿管。预防的方法在于处理该韧带时,应充分游离子宫直肠窝及直肠侧窝,并把子宫、直肠、输尿管末段分别拉向前方、后方和外侧,充分暴露该韧带的全段,在直视下处理。③分离输尿管隧道段,是输尿管损伤最常见的部位。分离时应注意解剖层次清楚,将子宫、膀胱、输尿管分别向对侧、前方和外侧牵拉,使隧道入口清楚暴露,在输尿管内前方沿其行径分离隧道,可安全打开隧道。
输尿管损伤可分为完全横断、破孔、瘘管形成。
输尿管横断或破孔超过管腔1/3者,应行输尿管端端吻合术。吻合前应剪除输尿管断端受损的组织,并将断端剪成斜面,以扩大吻合口面积,防止吻合口狭窄,同时应在断端上下方游离足够的长度(约2~4cm),以减少吻合口的张力。并在输尿管腔内放置导管支架,上述肾盂,下端进入膀胱,用3-0或4-0肠线,间断缝合约6针。必要时再用3-0肠线,加固缝合输尿管鞘膜6~8针,缝合时对合方向必须准确,切忌管腔扭转。术毕于吻合口周围放置胶管或香烟引流,自阴道或腹壁引出。引流条可于术后1周左右或引流液少时拔除,输尿管导管支架可于术后2周拔除。
对于输尿管破口小于管径1/3者,可行缝合修补术。用3-0肠线纵行缝合输尿管肌层和筋膜数针即可,为防止术后输尿管狭窄或瘘,也应放置输尿管导管及引流条。
近膀胱段输尿管损伤时,可行输尿管膀胱吻合术或输尿管膀胱瓣植入术。
输尿管瘘多在术后3~14天出现,可先行抗炎、加强营养等处理。小的瘘孔经上述处理后有望自愈。如仍不能愈合,在肿瘤已完全控制的前提下,3个月以后可行输尿管吻合术。
2.膀胱尿潴留 尿潴留是指术后10天不能自己排尿,或能自己排尿但残余尿>100ml者。此为广泛全宫切除术最常见的并发症之一。其主要原因有①尿路感染。②手术损伤盆腔交感和副交感神经纤维。③子宫切除后,使膀胱位置过度后倒,导致排尿不畅。
预防尿潴留的措施:①严格执行无菌操作,预防并积极治疗尿路感染。②宫骶韧带、主韧带及阴道切除的多少与术后膀胱功能的恢复密切相关,本着“最大限度地切除肿瘤,最大限度地保持器官功能”的原则,对早期癌可适当缩小手术切除范围,以达到根治目的而又能减少术后并发症。③术中将膀胱固定于前腹壁,纠正膀胱后倒。
膀胱尿潴留的治疗:首先是预防和治疗尿路感染,全身用抗生素,并用1/4000呋喃西林液冲洗膀胱;其次是应用各种措施促进膀胱功能的恢复,如停留导尿管定时开放以训练膀胱收缩功能,或采用穴位针刺、理疗、激光等治疗。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#切除术#
68
#子宫切除#
60
收藏了,图配不错
190
#子宫切除术#
71