Am J Hematol综述:复发/难治慢性淋巴细胞白血病的治疗
2022-09-27 聊聊血液 聊聊血液
在过去10年中,随着靶向 B 细胞受体信号通路和抗凋亡蛋白 BCL2 的新型药物的获批,复发/难治性慢性淋巴细胞白血病 (CLL) 的治疗发生了巨大变化。这些药物包括共价 BTK 抑制剂。
在过去10年中,随着靶向 B 细胞受体信号通路和抗凋亡蛋白 BCL2 的新型药物的获批,复发/难治性慢性淋巴细胞白血病 (CLL) 的治疗发生了巨大变化。这些药物包括共价 BTK 抑制剂 (BTKis) 伊布替尼、阿可替尼(Acalabrutinib)和泽布替尼,以及 BCL2 抑制剂维奈克拉显著改变了复发和初治患者的治疗。根据NCCN指南,复发/难治性 CLL 的推荐疗法通常与初治患者的相同,因此复发性 CLL 治疗的选择在很大程度上受到一线治疗中给予哪种药物所驱动。
近日《American Journal of Hematology》同期发表了两篇CLL的治疗综述,一篇是一线治疗,一篇是复发/难治的治疗。昨天翻译了CLL一线治疗篇,今天将讨论目前可用于治疗复发/难治性 CLL 的药物,以及这些药物排序的考虑因素。

BTK抑制剂治疗复发/难治性 CLL
伊布替尼
RESONATE 研究比较了伊布替尼与抗 CD20 抗体奥法木单抗。伊布替尼组的中位 PFS 为44.1个月,而奥法木单抗组为8.1个月 (HR= 0.148),OS也有利于伊布替尼 (HR= 0.639)。并且早线治疗中使用伊布替尼与 PFS 延长相关(既往接受过1次治疗的患者PFS未达到,而既往接受过≥5次治疗的患者为27.3个月)。Del(17p)/TP53 突变与缓解持续时间较短相关(Del(17p) 患者为40.6个月,而 Del(11q) 和 Del(17p) 均突变的患者为未达到);此外IGHV 突变状态与结局无关。
大型单中心回顾性分析表明,复杂核型(定义为激发后核型中有≥3个细胞遗传学异常)与伊布替尼组的 PFS 缩短相关。此外当评价作为连续变量的核型复杂性时,每增加一个异常都会增加进展风险。
鉴于大多数患者可预期的需要长期治疗,伊布替尼的安全性一直是近期研究的主要焦点。作为一类药物,BTKi与特定毒性相关,包括高血压、房颤、室性心律失常和出血(表1)。
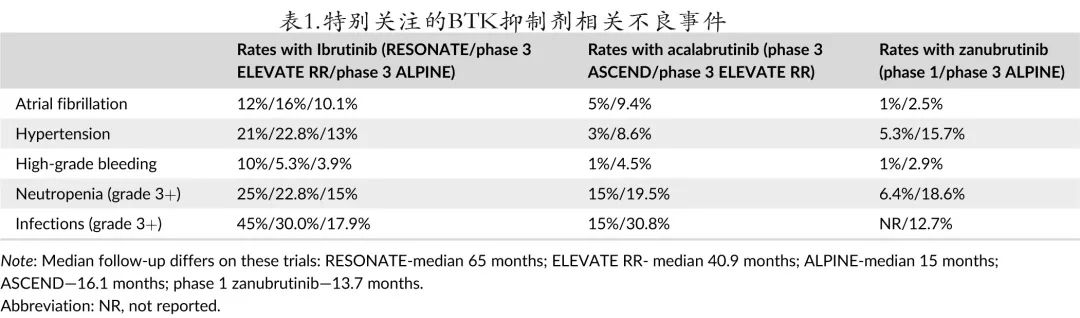
在伊布替尼 RESONATE 研究中,仅16%的患者因毒性而停止治疗;且除高血压和瘀伤外,毒性有随时间降低的趋势。随访74个月,12%的患者发生房颤,21%发生任何级别高血压,10%发生大出血;45%的患者发生≥3级感染。真实世界数据变异性更高,但通常毒性发生率相似或更高。在复发性背景下接受治疗的231例患者的大型多中心回顾性研究显示,由于毒性导致的停药率为20.9%,其中房颤、感染、肺炎、出血和腹泻是导致停药的最常见毒性。另一项基于美国的研究和瑞典 CLL 组的数据也显示,由于毒性导致的停药率约为20%。
阿可替尼
阿可替尼是一种共价 BTK 抑制剂,其目的是较伊布替尼降低毒性。伊布替尼的脱靶靶点(包括ITK、EGFR和TEC)可能导致一些不良事件,如腹泻、皮疹和瘀伤,并且心脏副作用可能是抑制 PI3K-Akt 信号转导或 C-末端 Src 激酶的结果。而阿可替尼的激酶特征表明,与伊布替尼相比阿可替尼可以免除其中许多靶点
ASCEND 研究比较了阿可替尼与idelalisib/利妥昔单抗以及苯达莫司汀/利妥昔单抗,结果阿可替尼的36个月 PFS 率为63%,而标准治疗为21%,苯达莫司汀/利妥昔单抗和 idelalisib/利妥昔单抗的表现相似;并且del17p/TP53突变和 IGVH 突变状态均不影响阿可替尼的PFS。副作用较低,7%的患者发生房颤,5%的患者发生大出血,11%的患者因毒性而中止治疗
BTK 抑制剂单药治疗的第一项头对头试验是 ELEVATE RR 研究,该研究在高危(定义为 del(17p) 或del(11q))复发/难治性 CLL 患者中比较了伊布替尼和阿可替尼。中位随访40.9个月时,发现阿可替尼非劣于伊布替尼,两组的中位 PFS 均为38.4个月。尽管疗效相似,但阿可替尼的毒性显著较低,75%的伊布替尼治疗患者出现3级毒性,而阿可替尼组为69%;任何级别的房颤发生率分别为阿可替尼9.4%和伊布替尼16%,高血压的发生率分别为9.4%的和23.2%。毒性导致阿可替尼组15%和伊布替尼组21%的患者中止治疗;两种药物的感染率和大出血无差异。总体而言这些数据支持阿可替尼用于大多数患者。
泽布替尼
另一种较新的选择性 BTK 抑制剂是泽布替尼,在其他差异化特性中已证明泽布替尼对血小板聚集的影响小于伊布替尼。I 期研究中泽布替尼在复发/难治性 CLL 患者中的总缓解率为94.6%,血液和淋巴结中的 BTK 结合率高于伊布替尼既往结果,长期随访的中位 PFS 为61.4个月。
泽布替尼的安全性数据与选择性 BTKi 的预期结果一致,对多种 B 细胞恶性肿瘤进行的大型汇总分析显示,最常见的副作用与其他 BTKi 一致。在 ALPINE 研究中,泽布替尼组的房颤发生率显著较低(分别为2.5%和10.1%)。在华氏巨球蛋白血症的3期 ASPEN 研究中也观察到房颤的发生率低于伊布替尼;大出血发生率相似,但泽布替尼组有降低趋势(分别为2.9%和3.9%);此外泽布替尼组的中性粒细胞减少发生率较高,但泽布替尼组的3级感染发生率有降低趋势。总体而言,ALPINE数据支持大多数患者使用泽布替尼而非伊布替尼。
维奈克拉治疗复发/难治性 CLL
维奈克拉是一种口服生物可利用的、选择性的 BCL2 抑制剂,在复发性 CLL 中表现出极好的活性。在持续单药治疗的1期研究中,接受推荐剂量治疗的患者的总缓解率为82%,中位 PFS 为25个月,其中del(17p) 患者缓解持续时间较短(16个月)。同时期的del(17p) 患者2期研究同样显示总缓解率为77%,12个月 PFS 为72%。经过这些初步研究,以及微小残留病无法检测 (uMRD) 的高发生率可成功中止治疗,维奈克拉的进一步开发一直采用时间限制性方案。此外维奈克拉持续给药会引起耐药性和克隆性造血。
维奈克拉治疗复发/难治性 CLL 的确证性研究是 MURANO 研究,其比较了2年固定疗程维奈克拉+利妥昔单抗与苯达莫司汀+利妥昔单抗治疗复发/难治性 CLL 的疗效,总缓解率为92.3%,完全缓解率为26.8%,uMRD率为83.5%。长期随访显示中位 PFS 为53.6个月,从治疗结束至 MRD 转换的中位时间为19.4个月,从 MRD 转换至疾病进展的中位时间为25.2个月。在治疗结束时为 uMRD 的患者中,del(17p) 、基因组复杂性和IGHV未突变均与 MRD 转化和随后疾病进展的风险增加相关。一项汇总分析纳入了4个早期阶段的维奈克拉临床研究,也确定了巨大的淋巴结、B细胞受体抑制剂难治、TP53异常和 NOTCH1 突变是维奈克拉治疗缓解时间较短的独立相关因素;相反24个月时的 uMRD 和9个月时的 CR 与更长的缓解相关。
在维奈克拉的研究中有一个共同的发现,那就是 uMRD 可作为后续 PFS 的预测因子。因此多项研究重点关注使用 MRD 驱动治疗,包括基于 MRD 的较短或较长治疗方案。即使这是目前积极研究的领域,但现行标准仍是给予维奈克拉2 年(联合抗 CD20 单抗)且不考虑治疗结束时的 MRD 状态;有一个例外是在既往接受过激酶抑制剂治疗的患者中,维奈克拉是连续给药。
维奈克拉通常耐受良好。在 MURANO 研究中,最常见的高级别毒性为中性粒细胞减少,维奈克拉+利妥昔单抗组为57.7%,但发热性中性粒细胞减少的发生率较低 (3.6%)。维奈克拉单独或联合给药的真实世界数据显示中性粒细胞减少的发生率相似 (47.4%),但中性粒细胞减少性发热的发生率较高 (11.6%);此外机会性感染也相对常见(7.8%),主要包括耶氏肺孢子虫、侵袭性真菌感染和弓形虫病。在较新的数据中,肿瘤溶解综合征相对不常见,MURANO 研究中高级别肿瘤溶解综合征的发生率为3.1%。
BTKi 和维奈克拉方案是复发/难治性 CLL 最有效的方案,因此大多数患者应接受这些治疗,除非存在特定禁忌症。对于双重难治患者(BTKi和维奈克拉均难治),目前有限的数据表明任何其他目前获批的治疗均有益,这些患者中的大多数应考虑在临床试验中接受治疗。然而,对于不适合 BTKi 或维奈克拉作为试验桥接的患者或不适合临床试验的患者,在复发情况下确实存在其他药物的数据。
复发/难治性 CLL的其他药物
PI3k抑制剂
目前 FDA 批准用于复发/难治性 CLL 的 PI3 激酶δ抑制剂有两种:idelalisib和duvelisib。在复发/难治性 CLL 患者中,idelalisib联合利妥昔单抗的总缓解率为85.5%,中位 PFS 为20.3个月。idelalisib 和此类药物的毒性通常是免疫介导的,短期毒性包括腹泻、肺炎和转氨酶炎性升高,长期暴露于 idelalisib 会增加腹泻/结肠炎(≥3级腹泻16.4%,结肠炎8.2%)和肺炎(≥3级6.4%)的风险。在3期 DUO 研究中研究了Duvelisib,该研究在复发性 CLL 中比较了 Duvelisib 与奥法木单抗,结果总缓解率为74%,中位 PFS 为13.3个月;12%的患者发生≥3级结肠炎,15%的患者发生≥3级腹泻,3%的患者发生≥3级肺炎。然而,虽然在这些研究中观察到 PFS 优势,但FDA 肿瘤药物咨询委员会 (ODAC) 关于 PI3 激酶抑制剂会议的最新数据显示,idelalisib 和 duvelisib 的多项随机临床试验显示,长期总生存期倾向于支持对照组,因此ODAC质疑这些药物是否应用于 CLL。
来那度胺
来那度胺在复发/难治性 CLL 中的总缓解率为47%,中位 PFS 为19.4个月。在其他恶性肿瘤可耐受的剂量下,CLL可见包括肿瘤溶解综合征、血细胞减少和肿瘤复发在内的严重毒性,因此大多数患者接受2.5-5 mg剂量治疗。来那度胺与利妥昔单抗联合治疗也有一些令人鼓舞的结果,总缓解率为66%,中位至治疗失败时间为17.4个月。
移植
在过去十年中,由于可获得有效和更可耐受的治疗,移植在复发/难治性 CLL 治疗中的作用有所减弱,但移植仍是 CLL 的少数治愈选择之一,对于特定患者仍然是一种可行的治疗选择。目前还没有比较移植与其他疗法治疗 CLL 的随机临床试验,且移植研究的结果也必须谨慎解释,因为一般只有极高危患者才会接受移植。许多研究的长期结果表明,降低强度的异基因干细胞移植可诱导持久缓解以及约40%的患者治愈。纳入100例患者的德国 CLL3X 研究长期结果显示,10年 PFS 为34%,总生存期为51%。TP53 状态不影响结局,但移植时活动性疾病会显著缩短PFS。对于年轻、fit的极高危疾病患者,尽管经过多种治疗后进展,干细胞移植仍可发挥作用,但随着靶向药物获批和临床试验的可用性以及CAR-T细胞疗法临床试验的可用性,极少数患者和医生可能会继续选择移植。
治疗排序:BTKi还是维奈克拉
对于大多数 CLL 患者,一线治疗可能包括 BTK 抑制剂或维奈克拉,此外许多患者正在或过去曾接受过化学免疫治疗。所有导致 FDA 批准复发/难治性 CLL 治疗的研究都是在其他新型治疗获批之前进行的,因此 RESONATE 研究中的患者之前未接受过维奈克拉治疗,MURANO研究中的患者之前未接受过 BTKi 治疗,因此在为既往接受过化疗的患者选择治疗时,这些数据很容易被引用,但对于既往接受过新型药物治疗的患者,解读数据必须谨慎。在为复发/难治性 CLL 患者选择最佳治疗顺序时,最重要的考虑是他们的既往治疗是什么。建议的治疗策略如图1所示。
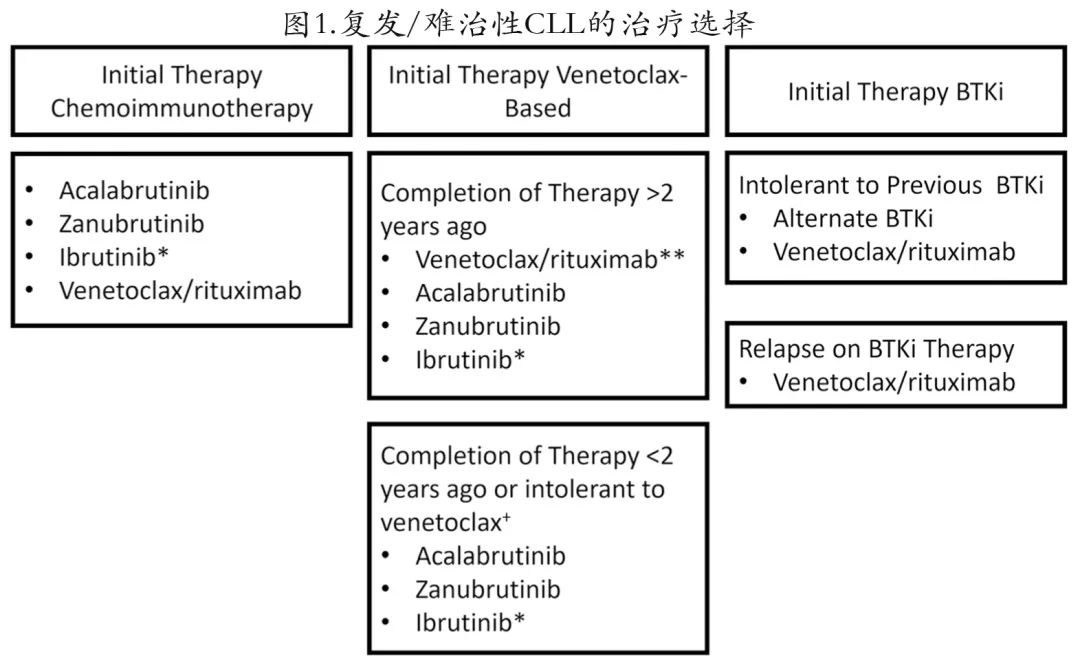
初始治疗为化疗时的治疗排序
BTKi和维奈克拉疗复发CLL的临床试验主要包括既往接受过化学免疫治疗的患者,这些患者在复发时的选择与初治患者非常相似,必须考虑并讨论疗效、安全性和无形因素(intangible factors)。对于标危患者,BTKi和维奈克拉在复发时具有相似的PFS。由于研究之间分析方法的差异,难以比较高危患者的结局,然而TP53异常患者似乎在基于 BTKi 的方案中PFS更优。
安全性考虑和毒性的差异可能有助于帮助BTKi 和维奈克拉之间的选择。患有心脏疾病、心律失常或高血压的患者可能希望避免使用 BTKi 或至少避免使用伊布替尼。具有高肿瘤溶解风险、肾脏疾病或容量超负荷的患者可能避免使用维奈克拉,因为需要增加剂量进行水化。
在选择 BTKi 和基于维奈托克的治疗方案时,考虑无形因素非常重要,这与一线治疗相似。大多数患者偏好时间限制性治疗,尽管部分患者会偏好 BTKi 启动治疗的便利性,并认为无限期治疗可以权衡启动治疗的便利性。同样在新冠肺炎激增时,患者和医生可能更喜欢BTKi,以限制到医院或输液中心的就诊。当然更重要的是要讨论每种治疗方法的风险和获益,以便患者做出明智的决定。
初始治疗为BTKi时的治疗排序
对于最初接受 BTKi 治疗且复发需要治疗的 CLL 患者,首先应考虑患者是在接受 BTKi 期间复发还是在因不耐受或其他因素而停药后复发。
对于因毒性停用 BTKi 且出现疾病复发的患者,将根据停药原因确定是否可以考虑其他BTKi。目前已获得了阿可替尼在伊布替尼不耐受患者中的数据以及泽布替尼在伊布替尼或 阿可替尼不耐受患者中的数据。换用阿可替尼或泽布替尼后,可缓解伊布替尼的许多刺激性副作用,如关节痛、皮肤/毛发变化或皮疹;同样,对于接受伊布替尼治疗的房颤或高血压未得到控制的患者,也可考虑使用阿可替尼或泽布替尼。现有数据表明,泽布替尼组的房颤发生率最低,而阿可替尼组的高血压发生率最低。此外对于室性心律失常或大出血患者,风险/获益比可能完全倾向于转换药物类别。
如果患者因治疗期间复发而停用BTKi,则应改用维奈克拉或其他类别药物治疗。所有共价BTKi(包括伊布替尼、阿可替尼和泽布替尼)均具有相同的药物结合位点和共同的耐药机制,因此对一种 BTKi 耐药表明对所有共价抑制剂耐药。伊布替尼治疗后复发的患者中已研究了维奈克拉,其中大多数患者在治疗期间进展。这项维奈克拉持续单药治疗的研究总缓解率为65%,中位 PFS 为24.7个月;但此时uMRD并不常见。目前大多数患者接受维奈克拉联合抗 CD20 抗体治疗,但尚不清楚 BTKi 后患者是否应接受固定持续时间还是持续维奈克拉治疗;在这种情况下,了解2年时的 MRD 状态可能有助于指导停药决策。
初始治疗为维奈克拉时的治疗排序
对于接受含维奈克拉方案治疗后复发的患者,在考虑下一线治疗时应考虑的因素包括是否因不耐受而提前停用维奈克拉、治疗结束时的 MRD 状态以及缓解持续时间。但不幸的是,这一情况下尚无稳健的前瞻性数据,而较小的前瞻性队列和回顾性数据可提供部分证据。
如果患者既往不耐受维奈克拉,再治疗很可能不适合,但在部分情况下也可以考虑。例如如果因治疗早期发生的血细胞减少而停止治疗(此时骨髓受累显著)或在生长因子试验前停止治疗,则可以考虑重新治疗,且可能不需要抗 CD20 抗体。
对于既往维奈克拉治疗后缓解持续时间较长的患者,也可考虑再次治疗。MURANO 研究的长期数据显示许多患者可再次治疗成功,总缓解率为72.2%,但目前尚不清楚缓解持续时间。在一项25例患者的回顾性研究中,ORR与 MURANO 研究相同(72.2%),估计12个月 PFS 为69.1%,表明患者接受维奈克拉再治疗的缓解时间可能更短。评价维奈克拉再治疗的获益的研究正在进行中。
维奈托克治疗后也可考虑使用BTKi,虽然数据很少,但现有数据可证明该顺序的有效性。在 MURANO 研究随访中,BTKi作为后续治疗的缓解率为100%,但缓解持续时间未知。一项大型回顾性研究中74例患者在维奈托克后接受 BTKi 治疗,结果既往未接受过 BTKi 治疗的患者的估计中位 PFS 为32个月。其他小型回顾性研究也证实了这一方案的获益。
复发/难治性CLL的未来疗法
目前有多种药物正在进行 CLL 的临床试验,有可能再次改变复发/难治性CLL的治疗标准。BTK 的可逆性抑制剂(包括pirtobrutinib和nemtabrutinib)在早期临床试验中显示出突出的疗效,尤其是pirtobrutinib的安全性使其成为一种有价值的药物。尽管与pirtobrutinib相关的耐药机制表明应在共价抑制剂给药后对该药物进行测序,但如果该药物在 BTKi 初治时疗效足够长,则pirtobrutinib可能在其他 BTKi 之前形成微环境。其他抑制 B 细胞受体信号通路的药物在早期临床试验中也很有前景。
CAR-T 细胞对于复发/难治性 CLL 患者也显示出令人兴奋的疗效。一般而言,由于体外和体内疾病相关免疫抑制抑制 T 细胞增殖,CLL中 CAR-T 的缓解和缓解持久性低于 FDA 批准的其他疾病。然而随着时间的推移,改进的抗体工程和更有效的共刺激分子具有相似的反应,掺入增强 T 细胞效应的小分子(如BTKi)也是令人感兴趣的。
目前大多数 CAR-T 细胞都是针对 CD19 的,但其他靶点也值得关注,正在临床试验中进行积极的研究。随着CAR-T的改善,它有可能超越移植作为 CLL 的细胞疗法,并可能纳入年轻患者和高危遗传学患者的早期治疗线。
总结
我们很幸运的是,此时复发/难治性 CLL 患者有许多既安全又有效的治疗选择。然而对于多线复发的患者、高危患者和非常年轻的患者,仍然需要更多的选择。未来十年 CLL 的一个挑战将是继续进行高质量的大规模临床试验,在CLL推出新药,并确定哪些药物和组合对单个患者最好。只有通过持续的研究才能实现治愈 CLL的目标,或至少有效抑制疾病,使患者达到自然寿命。
参考文献
Jennifer A Woyach.Management of relapsed/refractory Chronic Lymphocytic Leukemia.Am J Hematol . 2022 Nov;97 Suppl 2:S11-S18. doi: 10.1002/ajh.26683.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言