Cell:这些”膀胱“只有1毫米大,华人学者竟把它变成了抗癌利器?!
2018-04-08 药明康德 学术经纬
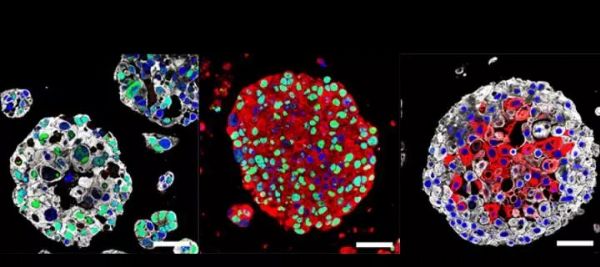
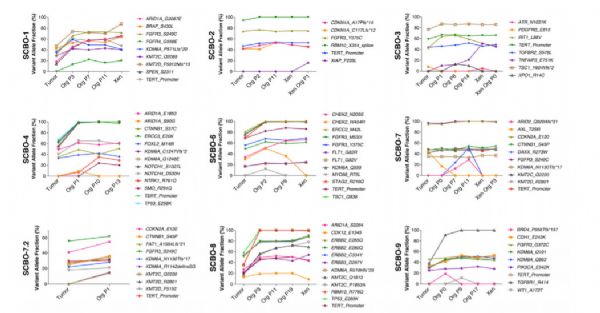
相信很多我们的读者都听说过“精准医疗”这个概念。它指的是通过分析每一名患者肿瘤里存在的遗传突变,我们能找到癌症病发的根源。而致癌基因的信息能让医生对症下药,找到抗击癌症的最好疗法。

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#Cell#
64
#CEL#
75
#华人#
65
#华人学者#
75