Thorac Cancer:真实世界中中国非小细胞肺癌(NSCLC)伴有脑转移(BM)患者使用免疫检查点抑制剂(ICIs)的疗效
2021-11-24 yd2015 MedSci原创
研究表明,对于NSCLC-BMs患者,ICIs联合同期放疗可获得良好颅内应答,而ICIs联合化疗与良好OS相关。
目前在驱动基因阴性的非小细胞肺癌(NSCLC)伴有脑转移(BM)患者免疫检查点抑制剂(ICIs)的疗效认识仍比较有限。近期,来自温州医科大学以及浙江省肿瘤医院的团队开展了相关研究,旨评估在真实世界中免疫疗法对这些患者的疗效。相关结果发表在Thoracic Cancer杂志上。

研究对2017年7月至2019年12月期间接受ICIs治疗的无驱动基因突变的NSCLC-BM患者进行了回顾性筛查。主要观察终点为颅内客观缓解率(iORR),次要观察终点为客观缓解率(ORR)、颅内和全身无进展生存期(iPFS, PFS)和总生存期(OS)。
研究筛查共1578例肺癌脑转移患者,根据纳入标准以及排除标准,最终纳入41例患者,大多数患者年龄小于70岁(78%),男性(68.2%),53.6%有吸烟史,ECOG 0-1(95.1%),而2例为PS 2。BM组中组织学腺癌亚型33例(80.4%),鳞状癌8例(19.5%)。14例(34.1%)患者PD-L1表达阳性,11例(26.8%)PD-L1表达阴性。22例(53.6%)有<3个脑病灶,19例(46.3%)有症状性脑转移。在治疗方案方面,30例(73.2%)患者接受局部治疗,其中12例(29.3%)接受SRS治疗,15例(36.6%)接受WBRT治疗,2例同时接受WBRT和SRS治疗,仅1例接受手术。在接受放射治疗的患者中,10例(24.4%)患者同时接受放射治疗。同时,一线用药18例(43.9%),二线或后期用药23例(56.0%)。23例(56.0%)患者接受ICI联合治疗:14例(34.1%)患者接受ICI联合化疗,9例(22.0%)患者接受ICIs联合抗血管生成治疗。
最后一次随访日期为2020年12月31日,中位随访时间为18.03个月(95%CI 12.75-23.31)。在最后一次随访中,7例(17.1%)患者继续ICI治疗,24例(58.5%)死亡。首先确定ICIs的颅内反应。5例(12.2%)达到CR, 10例(24.4%)出现PR, 19例(46.3%)出现SD, 7例(17.1%)出现疾病进展。iORR为36.6% (95% CI = 21.2% 52.0%),iDCR为82.9% (95% CI = 70.9% 95.0%)。生存分析显示中位iPFS为6.8个月(95% CI = 3.32 10.35)。全身治疗应答评估的ORR为24.4% (95% CI = 10.7% 38.1%), DCR为65.9% (95% CI = 50.7% 81.0%)。进一步分析显示,中位OS为13.7个月(95% CI = 11.20 16.26),中位PFS为6.2个月(95% CI = 4.57 7.83)。
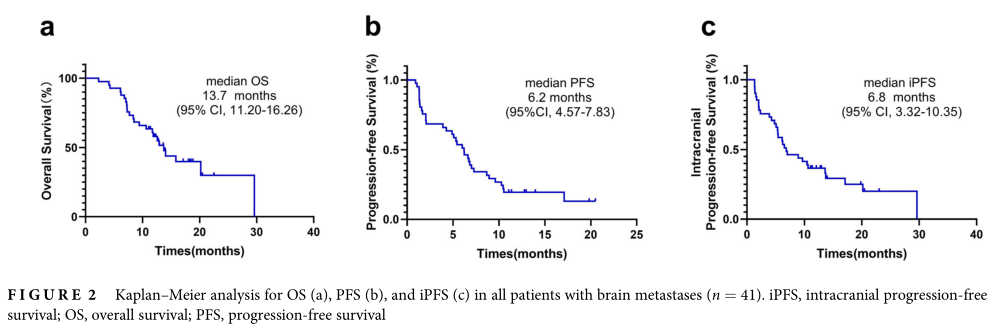
NSCLC-BM 的OS、PFS和iPFS
此外,7例患者仅接受ICI治疗,未接受放疗。其中iORR为28.6% (95% CI = 16.6% 73.7%), ORR为28.6% (95% CI = 16.6% 73.7%)。中位OS、PFS和iPFS分别为11.3 (95%CI = 5.96 16.58)个月、4.9 (95%CI = 0.00 12.16)个月和2.3 (95%CI = 1.66 3.00)个月。
研究进一步分析了ICIs联合同期放疗(n = 10)、ICIs联合非同期放疗(n = 19)和单独ICIs (n = 11)患者的疗效差异。与单纯ICIs相比,接受ICIs联合同时放疗的患者iORR显著提高(iORR = 80.0% vs. 25.0%, p = 0.030)。然而,与单纯接受ICIs的患者相比,接受ICIs联合放疗的患者的生存获益(iPFS、PFS和OS)没有观察到(中位iPFS = 13.6 vs. 3.9个月,p = 0.203;中位PFS = 6.6 vs. 3.9个月,p = 0.987;中位OS = 20.2 vs. 13.7个月,p = 0.174)。与单纯ICIs相比,ICIs联合非同期放疗的iORR相似(iORR = 21.1% vs. 25.0%, p = 1.000)。iPFS、PFS或OS获益之间无统计学意义(中位iPFS = 6.1 vs. 3.9个月,p = 0.607;中位PFS = 5.3 vs. 3.9个月,p = 0.306;中位OS = 11.7 vs. 13.7个月,p = 0.629)。
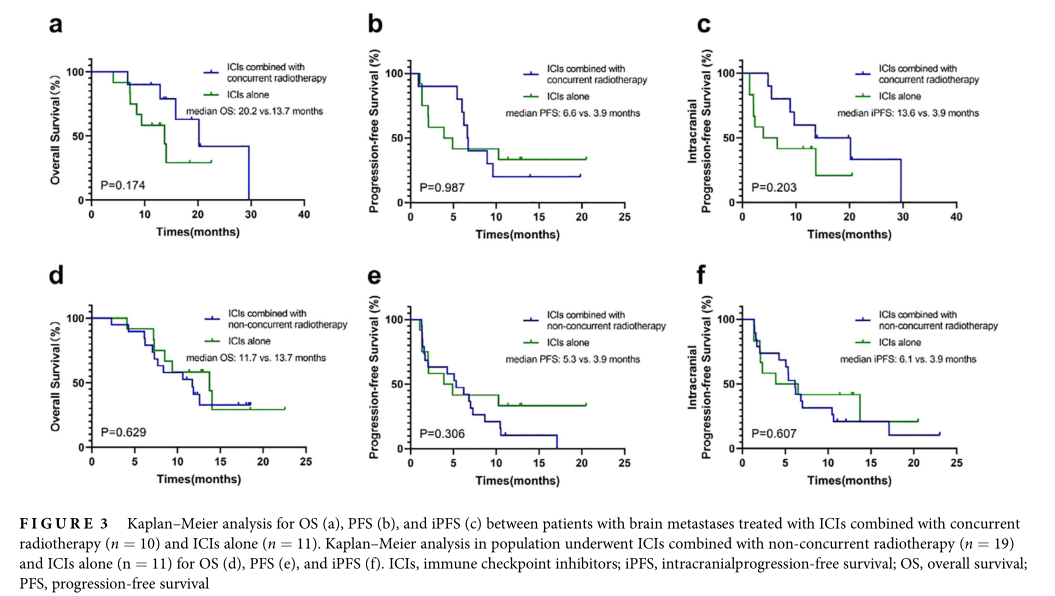
ICIs联合放疗疗效
与ICI单药治疗(n = 18)相比,当患者接受ICI联合化疗时(n = 14),未能改善iORR (43.5% vs. 27.8%, p = 0.300)和iPFS(中位iPFS = 13.7 vs. 4.3个月,p = 0.078)。有趣的是,与ICI单药治疗相比,ICI联合化疗组的OS有显著改善(中位OS = 20.2 vs. 7.7个月,p = 0.024),但ORR或PFS无明显改善(ORR = 42.9% vs. 16.7%, p = 0.132;中位PFS = 6.7 vs. 4.3个月,p = 0.293)。然而,当ICI联合抗血管生成治疗时(n = 9),与ICI单药治疗相比,这种联合治疗没有全身和颅内临床益处(iORR = 11.1% vs. 27.8%, p = 0.628;中位iPFS = 5.4 vs. 4.3个月,p = 0.701;ORR = 11.1% vs. 16.7%, p = 1.000;中位OS = 11.9 vs. 7.7个月,p = 0.777;中位PFS = 5.3 vs. 4.3个月,p = 0.319)。
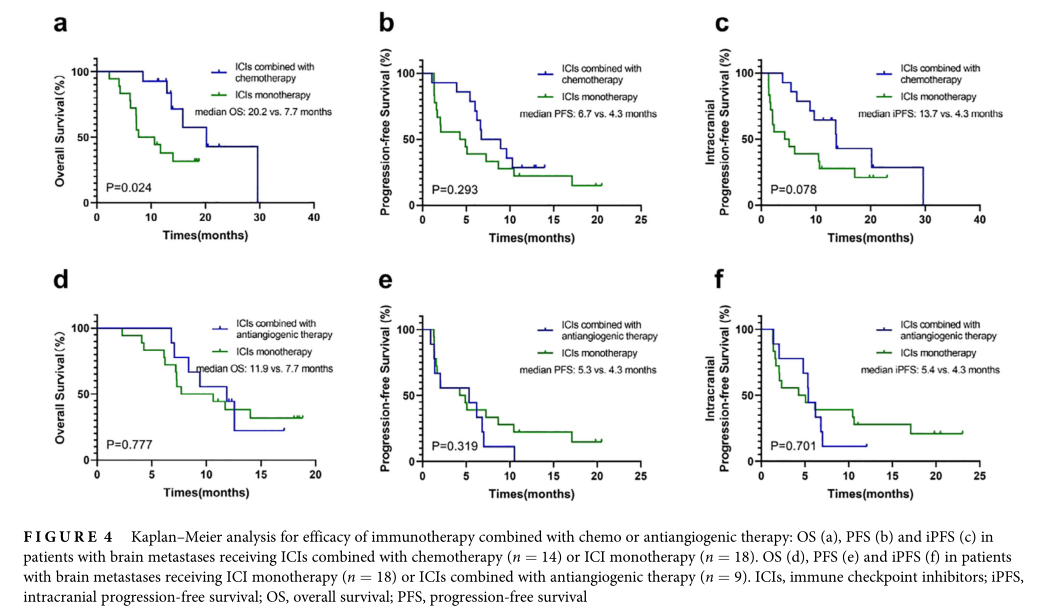
ICIs联合化疗或抗血管治疗疗效
进一步,研究采用单变量和多变量Cox模型分析评估不同变量对临床预后的影响。OS单因素分析显示,脑病灶数量≥3 (p = 0.025)、ICI治疗线数≥2 (p = 0.002)和dNLR ≥3 (p = 0.049)与较差的生存相关。另一方面,多因素分析表明ICI的治疗线数≥2 (p = 0.005)和dNLR≥3 (p = 0.010)是OS独立的预后因素。与此同时,单因素分析提示仅ICI治疗线数≥2是PFS (p = 0.023)和iPFS (p = 0.030)的负性因素。

预后相关因素分析
接受ICIs一线治疗和二线或后期治疗的患者中位OS分别为29.6 (95% CI = NA)个月和8.5 (95% CI = 4.98-12.02)个月。中位PFS分别为6.7 (95% CI = 2.21-11.26)个月和4.3 (95% CI = 0.63 7.91)个月。中位iPFS分别为6.7 (95% CI = 5.25 8.21)个月和2.3 (95% CI = 0.00 5.69)个月。
在PD-L1表达状态方面,PD-L1阳性患者(n = 14)和PD-L1阴性患者(n = 11)的中位OS、PFS和iPFS相似(中位OS = 13.7 vs. 8.5个月,p = 0.160;中位PFS = 6.8 vs. 5.1个月,p = 0.052;中位iPFS = 6.8 vs. 6.2个月,p = 0.522)。
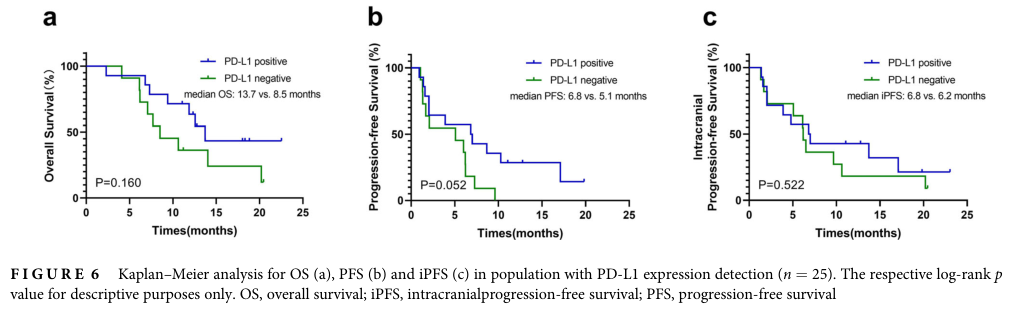
PD-L1状态对预后影响
综上,研究表明,对于NSCLC-BMs患者,ICIs联合同期放疗可获得良好颅内应答,而ICIs联合化疗与良好OS相关。
原始出处:
Sheng J, Li H, Yu X, Yu S, Chen K, Pan G, Xie M, Li N, Zhou Z, Fan Y. Efficacy of PD-1/PD-L1 inhibitors in patients with non-small cell lung cancer and brain metastases: A real-world retrospective study in China. Thorac Cancer. 2021 Nov;12(22):3019-3031. doi: 10.1111/1759-7714.14171. Epub 2021 Oct 1. PMID: 34596346; PMCID: PMC8590903.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#抑制剂#
87
#CIS#
93
#非小细胞#
85
#THORAC#
84
#真实世界#
78
#免疫检查点#
91
很棒。
90
非常好,学习了!
94
好
101
学习了
97