慧眼辨“碎片”-如何快速识别血小板结果假性降低(增高)?
2023-05-20 郑翠玲 张明光 中国医学科学院 “检验医学”公众号 发表于四川省
目前,广泛应用于临床检验工作的血细胞分析仪检测血小板具有简便、快速、重复性好及精密度高的优点,但由于其检测原理存在的局限性,其结果受多种因素的影响。
前 言
血小板是由巨核细胞脱颗粒产生的无核、具有酶及生理活性的细胞,主要功能是促进止血和加速凝血,同时血小板还有维护毛细血管壁完整性的功能。血小板计数是临床血常规检测中重要的指标之一,其对疾病的诊断、疗效监测及预后观察均有重要意义。
血小板计数波动较大是临床实际工作中一个常见的问题,也给临床的诊断带来困扰,因此,血小板计数结果的真实性对临床的诊疗非常重要。目前,广泛应用于临床检验工作的血细胞分析仪检测血小板具有简便、快速、重复性好及精密度高的优点,但由于其检测原理存在的局限性,其结果受多种因素的影响,如标本中的小红细胞、细胞碎片、大血小板、微小血小板、血小板聚集簇及细菌等非血小板颗粒。
这些因素影响了仪器计数血小板结果的准确性,导致临床误诊、漏诊。在临床检验工作量不断增多的同时,如何快速识别并高效降低仪器计数血小板结果假性降低(增高)的发生率,为临床提供科学客观的实验室数据显得尤其重要。
案例经过
患者,女,67岁,高血压5年,无传染病史及药物、食物过敏史。2022-1月无明显诱因出现腹痛、腹胀,于当地行结直肠镜检查提示升结肠癌及直肠肿物,遂到中国医学科学院肿瘤医院就诊。直肠指诊提示直肠黏膜光滑,未触及明确肿物,退指指套染血。
实验室检查结果为:血常规、尿常规、便常规、凝血指标、病毒指标正常,肝肾功能:URIC 371g/L↑,其余基本正常。肿瘤标志物:CA19-9 29.03U/mL↑,CEA 12.91ng/mL↑。肠镜检查提示结肠癌,合并不全肠梗阻,直肠侧向发育型肿瘤,警惕局灶癌变。
患者因升结肠恶性肿物及直肠肿瘤不完全性肠梗阻于2022-5-12收入我院结直肠外科病房,于入院当日行内镜下直肠肿物切除术,术后病理:直肠侧向发育型管状绒毛状腺瘤,伴低级别及高级别上皮内瘤变,部分呈粘膜内癌。
术后恢复良好,于2022-5-23全麻下行腹腔镜右半结肠切除术病理:结肠局限溃疡型中-低分化腺癌,可见高级别肿瘤出芽。可见肌壁内及肌壁外静脉侵犯,肿瘤侵达浆膜,未见明确神经侵犯,TNM分期为T4aNOMO(IIb期)。
术后排气不佳,于6-3出现高热,腹痛及腹膜炎体征,引流液变浑浊,血常规检测可见WBC 9.66×109/L↑,N% 84.0%↑,L% 9.2%↓;肝肾功能:TP 60.5g/L↓,ALB 32.7g/L↓,其余基本正常;降钙素原(PCT):24.1ng/mL↑,肿瘤标志物正常;初步考虑腹腔感染、吻合口瘘,行剖腹探查,再次行回肠-横结肠端侧吻合。
患者术后使用替加环素,体温、血象及PCT降至正常,恢复排气。患者于6-10上午再次出现高热,伴腹痛及腹膜炎体征,血常规:WBC 15.72×109/L↑,N% 95.3%↑,L% 3.6%↓;PCT 0.366ng/mL。急诊CT提示腹腔积液。
经科室讨论后考虑吻合口瘘,腹腔感染,再次行剖腹探查,并行回肠、横结肠双腔造瘘。患者术后体温逐步下降,造口排气排便良好,术后逐渐恢复经口进食,患者于2022-6-16夜间再次出现体温升高。血常规:WBC 11.33×109/L↑,N% 92.0%↑,L% 4.7%↓;PCT 0.664ng/mL;K 3.21mmol/L↓,白蛋白32.6g/L↓,凝血功能:PT(s) 13.2S↑,PT(a) 80.0%↓, PT(r)1.16Ratio↑, PT(INR)1.15INR↑, D-D 18.51mg/L FEU↑, FDP 32.06ug/mL↑, FIB 2.71g/L, APTT 34.2S, AT-III 47.9%↓, TT 15.1S。
患者22-06-18晚8点出现憋气,床旁b超提示右侧胸腔积液。患者22-06-19晨再次诉憋气,急查血常规WBC 13.54×109/L↑,N% 95.2%↑,L% 2.7%↓,RBC 1.29×1012/L↓,Hb 38g/L↓,PLT 67×109/L↓;凝血功能测定PT(s) 16.2S↑, PT(a) 58.7%↓, PT(r) 1.42Ratio↑, PT(INR)1.4INR↑, D-D 33.83mg/L FEU↑, FDP 91.99ug/mL↑, FIB 1.92g/L↓, APTT 43.1S↑, AT-III 29.0%↓, TT 15.8S。
提示急性失血,低血容量性休克弥散性血管内凝血,予以紧急输入红细胞700mL,血浆400mL,血小板1治疗量。血色素升至58g/L,血小板升至118x109/L。患者病情重,检测尿量明显减少,肾功能异常(Urea 10.0mmol/L↑,CRE 224.4 μmol/L↑)考虑急性肾功能衰竭,加强利尿治疗,但利尿效果不理想,在征求家属同意后,给予肾替代治疗。
检查血常规:WBC 31.66x109/L↑, Neut% 91.6%↑, Neut# 29x109/L↑, Hb 79g/L↓, PLT 64x109/L↓。该标本用电阻抗法检测提示血小板恢复正常(179x109/L),而荧光染色法检测结果为58x109/L。电阻抗法和荧光染色法检测血小板的直方图及散点图如图1所示。
血涂片镜检结果提示血小板减少,与电阻抗法结果不相符;但与荧光染色相符。血涂片同时可见有核红细胞、红细胞碎片及大血小板增多(图2)。通过与临床科室沟通,该患者最终证实为由于红细胞碎片干扰血液分析仪对血小板的计数,导致假性血小板增多。
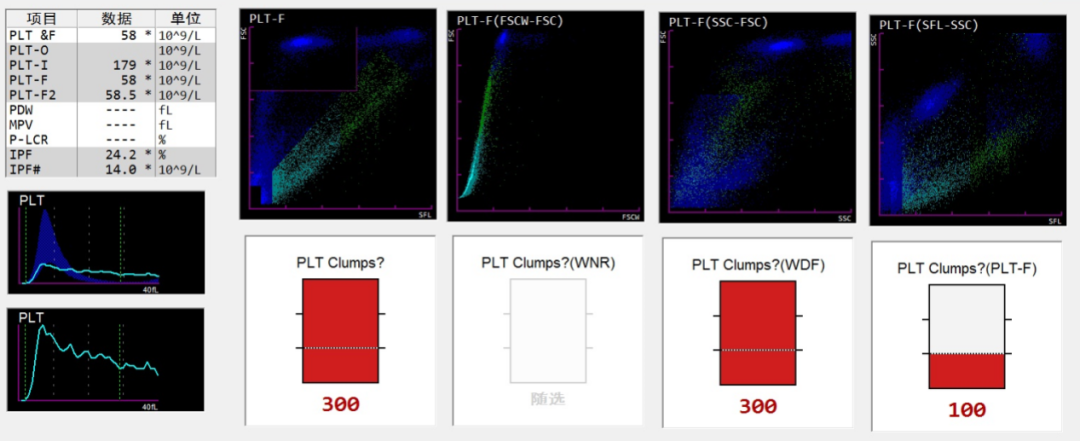
图1 电阻抗法检测血小板直方图和散点图
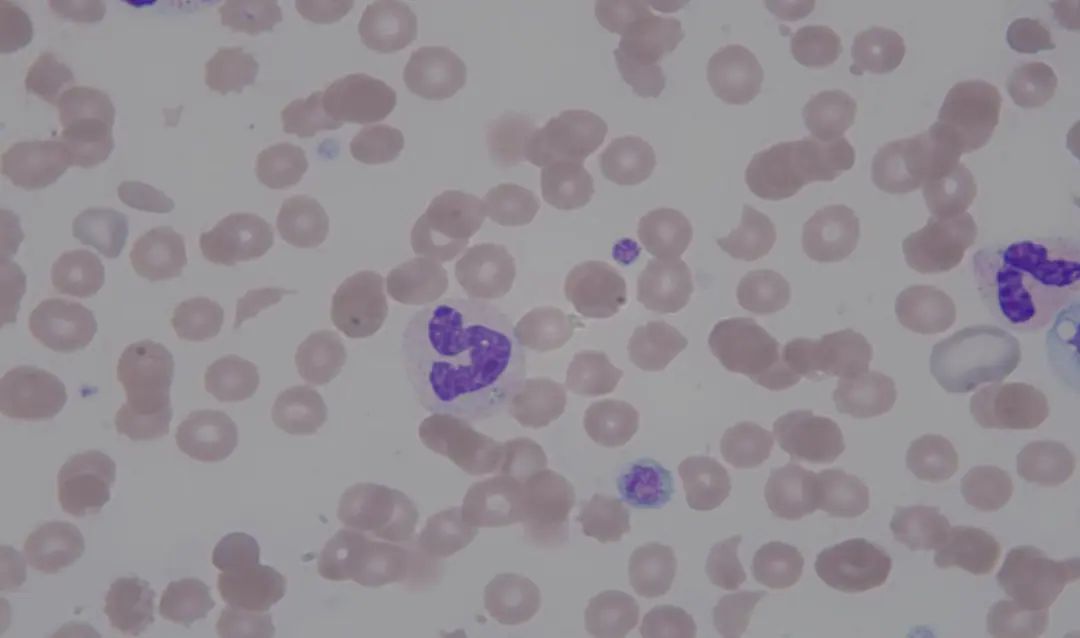
图2 外周血涂片.可见红细胞碎片,血小板少见,可见大血小板.×1000
检验案例分析
目前,临床上使用的全自动血细胞分析仪具有简便、快速、重复性好及精密度高的特点,仪器检测血小板是利用电阻抗原理检测,运用的是RBC/PLT通道。但当血标本有大血小板、小红细胞、红细胞碎片等干扰因素存在时,可影响仪器计数血小板结果不准确,容易导致临床误诊、漏诊。
如小红细胞或红细胞碎片将被误识别为血小板,使血小板结果假性增多。而大体积的血小板会被误识别为红细胞,导致血小板计数结果假性降低。可见,电阻抗法应用于检测此几类标本的血小板计数结果不准确。
为了检测低值血小板,血细胞分析仪运用荧光染色检测原理,使用特殊新型的荧光染料(以嗯嗪为主) 特异地与血小板中线粒体的DNA及小胞体的RNA进行结合,染色后形成不同的前向散射光和侧向荧光强度,通过检测散射光与荧光,具有较高的特异性,而且对低值血小板标本进行5倍颗粒分析技术,能计数出准确的血小板数值。
该法可以排除大血小板、小红细胞、微小血小板、细胞碎片及溶血标本对血小板计数的影响,得到准确的血小板结果,尤其是在低值血小板计数方面有重要临床意义。
临床案例分析
急性肾衰竭是一种临床常见的肾内科临床疾病,其发病原因多是由于血容量减少、肾脏血管收缩等情况导致其肾小球过滤效果突然下降,从而导致代谢废物在体内不断堆积,并引发一系列肾功能疾病。发病后患者通常会表现出每日排尿时间和排尿量过少、血尿、浑身乏力、恶心呕吐同时并伴随腿部肿胀。病情发展快且临床表现严重,一旦患者无法及时得到有效的救治,则将会影响其他神经组织的功能,甚至给患者造成生命安全方面的危险。
急性肾功能衰竭主要需与慢性肾功能衰竭进行鉴别诊断,通常急性肾功能衰竭特点为起病急,短期内肾功能由正常变为异常;慢性肾功能衰竭通常病史较长,患者存在较长时间的慢性病,肾功能衰竭逐渐形成。同时从肾脏结构可以进行判断,急性肾功能衰竭患者不存在肾脏体积缩小,但慢性肾功能衰竭会出现肾脏体积缩小。
此外,多数慢性肾功能衰竭患者会出现相应并发症,如长期肾功能不全会导致肾性贫血发生,还可出现低钙、高磷、肾性骨病等临床表现,急性肾衰竭则很少发生。同时急性肾功能衰竭还需根据病因进行鉴别诊断,包括肾前性、肾实质性以及肾后性因素。
透析治疗指的是通过血液透析或者是腹膜透析的方式,将体内的代谢物、毒素、废物排泄出来,代替肾脏的功能,将血液进行净化,从而纠正水电解质以及酸碱失衡的情况。血液透析治疗主要是通过借助患者体内的血液引流到体外,应用净化装置将血液进行过滤净化处理,将含有机体浓度相似的电解质溶液排出体外,通过对流或弥散进行物质交换,可以将体内的代谢物以及多余的水分清除出体外。
相较于非血液净化治疗,更确保酸碱与水电解质的平衡。同时可以对患者身体内多方面进行诊断,防止出现误诊、漏诊的状况,同时血液净化治疗每次治疗治疗时间较短,且治疗后表现较好,通过持续对患者开展血液净化治疗能够有效提高治疗效果。血液透析时由于血流动力学不稳定,出现低血压和心律失常;蛋白质丢失可引起或加重患者的营养不良;红细胞机械性损伤引起患者的贫血等。
知识拓展
血小板计数(PLT)是临床最常用的实验室检验指标,其主要采用血细胞分析仪进行检测。血小板计数的检测方法有三种方法,分别是电阻抗法,光学法和荧光法。检测方法不同,PLT结果所受干扰因素亦存在较大差异。
血小板计数波动较大是临床实际工作中一个常见的问题,也给临床的诊疗带来困扰。目前大多数血液分析仪检测血小板普遍采用电阻抗法原理,是依据电阻抗原理,细胞的体积与由阻值呈正比,红细朐和血小板因体积不同会产生不同的电阻信号。
红细胞体积大、数量多,而血小板体积小,分别在25~250 fL 和2~30 fL范围内分析红细胞和血小板。正常情况下,两峰不会相互干扰,但是当标本中有大血小板、聚集血小板、小红细胞、红细胞碎片等情况下,血小板和红细胞的两峰就会相互干扰,导致峰形态异常、计数不准确,并且MCV越小,对血小板计数影响越大,血小板计数假性增高就越多。
光学法是在网织红细胞检测通道采用半导体流式细胞检测原理,对每个血小板从高低角度进行二维激光扫描,即用前向散射光检测血小板体积,利用荧光染料(聚次甲基和嗯嗪)透过细胞膜对细胞内RNA、DNA进行染色,由荧光强度提供核酸信息进行内部结构的确认和计数,可将PLT与成熟RBC区分开来,因此对一些临床特殊样本如较多的细胞碎片、小红细胞、大血小板和乳糜微粒等样本有较强的抗干扰能力。
荧光法是低值血小板的独立检测通道,运用流式检测原理,使用特殊新型的荧光染料(以嗯嗪为主) 特异地与血小板中线粒体的DNA及小胞体的RNA进行结合,染色后形成不同的前向散射光和侧向荧光强度,通过检测散射光与荧光,具有较高的特异性,而且对低值血小板标本进行5倍颗粒分析技术,从而能计数出准确的血小板数值。荧光法可以排除大血小板、小红细胞、微小血小板、细胞碎片及溶血标本对血小板计数的影响,计数得到准确的血小板结果,尤其是在低值血小板计数方面有重要临床意义。
案例总结
对于本文的案例而言,患者短时间内血常规提示血小板数值恢复,与临床情况不相符,但血涂片显示血小板减少并可见红细胞碎片、大血小板,而红细胞碎片对电阻抗检测PLT存在较大影响。经与临床科室沟通该案例的情况后得知,患者因急性肾功能衰竭,采取了肾脏替代治疗(血液透析),透析过程对红细胞的机械性损伤可导致红细胞碎片增多。
这些碎片易被血细胞分析仪误认为血小板,从而导致血小板的假性增多。通过荧光染色法复查,检出血小板实际数量为58x109/L。外周血涂片镜检验证,证实了假性血小板增多的事实,没有误导后续诊疗。
该病例突出了荧光染色法检测及血涂片检测对于判断血小板数值的重要价值。综上所述,在临床检验工作中,检验人员可以采取较快速、简便有效的电阻抗法对血小板进行大批量检测,当仪器出现异常报警,提示标本可能为小红细胞、细胞碎片、大血小板等情况干扰时或低值血小板时,可采用荧光法进行复检,必要时进行人工镜检。
经过荧光法复检血小板为58x109/L以及血涂片复核也显示,该患者最终证实为由于红细胞碎片干扰血液分析仪对血小板的计数,导致假性血小板增多。
专家点评
点评专家:崔巍
该案例为本院真实的临床案例,67岁女性患者因升结肠恶性肿物及直肠肿物入院,全麻下行腹腔镜右半结肠切除术,病理结果为结肠局限溃疡型中-低分化腺癌T4aNOM0(IIb期),可见高级别肿瘤出芽。
术后排气不佳,出现吻合口瘘。后来因胸腔内活动性出血导致出现Hb38g/L,PLT67x109/L,以及凝血功能异常的结果,考虑急性失血,低血容量性休克弥散性血管内凝血,予以紧急输入红细胞700mL,血浆400mL,血小板1治疗量。血色素升至58g/L,血小板升至118x109/L。
当天开始出现无尿情况,肾功能异常,考虑急性肾衰竭,采取肾替代治疗(血液透析)。透析过程对红细胞的机械性损伤导致红细胞碎片增多。这些碎片干扰血细胞分析仪的计数,从而导致血小板的假性增多(179x109/L),经荧光染色检测血小板为58x109/L以及血涂片复核显示血小板减少并可见红细胞碎片。
患者的临床情况也证实了假性血小板增多的事实,未影响患者后续的诊疗。该案例突出了荧光法较强的抗红细胞碎片干扰的能力,以及血涂片检测在观察不同血细胞形态学变化的“金标准”,为临床疾病的诊治提供了准确而重要的依据。对于特殊病原菌感染的病原诊断,临床与检验的沟通、延长培养时间至关重要。
本案例真实、可靠,凸显了检验与临床沟通的重要性,熟知仪器检测原理,并根据实验室复检规则进行标本的复检/镜检,从而为临床提供科学客观的实验室数据,避免临床误诊、漏诊。本案例提供了检验科为临床疑难病例的诊疗提供良好服务的典型病例,值得分享。
参考文献
[1]彭明婷主编.临床血液与体液检验.北京:人民卫生出版社, 2017.
[2]张家明, 洪流,卓少贤等.三种血小板检测方法计数结果准确性评价.黑龙江医学, 2022, 46(4): 427-428.
[3]徐文丽, 李舟.XN-9000血细胞分析仪3种计数血小板方法结果差异分析.临床血液学杂志, 2017, 30(2):122-125.
[4]郑洁莹,罗文波,吴为强.电阻抗法与荧光法在低值血小板计数中的应用效果比较.深圳中西医结合杂志,2021,31(16):91-93.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








学习啦
80