谈克罗恩病的多科协作(MDT)综合诊治
2013-07-27 北京协和医院 李 林国乐 李骥 杨红 邱辉忠 钱家鸣 中国医学论坛报
炎症性肠病(IBD)是一组病因尚不十分清楚的慢性非特异性肠道炎症性疾病,包括溃疡性结肠炎和克罗恩病。在我国,该病的发病率逐渐增加,已成为我国常见的消化系统疾病之一。其中,克罗恩病的诊断和内科治疗常面临极大困难,多科协作综合诊治是该病目前的主要治疗策略。 病历摘要
 |
 |
炎症性肠病(IBD)是一组病因尚不十分清楚的慢性非特异性肠道炎症性疾病,包括溃疡性结肠炎和克罗恩病。在我国,该病的发病率逐渐增加,已成为我国常见的消化系统疾病之一。其中,克罗恩病的诊断和内科治疗常面临极大困难,多科协作综合诊治是该病目前的主要治疗策略。
病历摘要
我院首次诊治经过
患者于外院先后被诊断为阑尾炎、克罗恩病,曾接受阑尾切除术、右半结肠切除术。术后腹痛、发热等症状未缓解。我院医师接诊后,考虑患者处于克罗恩病活动期,给予头孢他定、甲硝唑抗感染治疗,之后将泼尼松剂量增至50 mg,qd。
主诉 患者男性,23岁,农民,因“腹痛伴间断发热5个月”于2012年6月入院。
现病史 患者2012年1月无诱因出现下腹隐痛伴腹胀,无发热,与进食、排便无关,外院诊断为急性阑尾炎,行阑尾切除术。患者术后右下腹痛逐渐加重,且影响睡眠。2012年3月,外院查血常规:白细胞计数(WBC) 14.3×109/L,中性粒细胞计数(N) 11.03×109/L,血红蛋白水平(Hb)99 g/L,血小板计数(PLT) 627×109/L。结肠镜检查:回盲瓣旁可见不规则溃疡型肿块,覆污苔。病理组织活检:黏膜急慢性炎症伴糜烂及肉芽组织形成。考虑“回盲部占位,不全肠梗阻”,于2012年4月行剖腹探查、右半结肠切除术。手术病理:结肠回盲部溃疡形成伴明显坏死,病变部位呈全壁炎症,淋巴组织增生明显,淋巴滤泡形成,局部呈裂隙状溃疡。诊断为克罗恩病。患者于术后10天开始接受氢化可的松150 mg,q12h,治疗1周后改为泼尼松25 mg,bid,每10天减少10 mg。2012年6月10日(泼尼松5 mg,bid)患者受凉后出现发热,体温39.4 ℃,右下腹绞痛,进行性加重伴停止排气、排便。病程中患者体重减轻10 kg,反复口腔溃疡,无外阴溃疡、关节痛、皮疹。2012年6月27日入我院接受治疗。
查体 体质指数(BMI) 17.36 kg/m2,右腹压痛伴肌紧张,肠鸣音减弱。
实验室检查 血常规:WBC 50.86×109/L,N47.82×109/L,Hb 121 g/L;血生化检查:白蛋白(ALB) 24 g/L,血沉(ESR) 18 mm/hr,高敏C反应蛋白(hsCRP) 163.58 mg/L(正常值为0~3.0 mg/L);腹部平片:右中下腹短小液平。
腹部和盆腔CT+小肠重建检查 吻合口近端回肠多发黏膜增厚伴异常强化,浆膜面毛糙,肠间隙内脂肪密度增高伴多发索条及血管影,局部肠管粘连,与右侧腰大肌分界不清;吻合口远端横结肠肝曲处局部肠腔与右上腹厚壁空腔样结构连通,可能形成腹腔内瘘。
诊断与治疗 予头孢他定、甲硝唑抗感染治疗,患者体温恢复正常,腹痛缓解并恢复排气、排便,可进流食。WBC、hsCRP降至正常。临床考虑,患者处于克罗恩病活动期,于2012年7月19日泼尼松用量增至50 mg,qd。
我院再次诊治经过
4周后,患者因腹痛再次就诊,经肠病综合诊治中心的多科协作综合诊治,考虑为克罗恩病、术后吻合口瘘,有外科手术指征。患者于完全胃肠外营养支持、激素逐渐减量后手术治疗。术中探查发现原回结肠吻合口瘘,原横结肠残端瘘,右上腹肝下包裹性积液。
病史 患者4周后(泼尼松45 mg,qd)因右下腹疼痛再次加重就诊,伴发热,体温38.3℃,停止排气、排便,伴呕吐胃内容物。
查体 右中下腹压痛,肌紧张,肠鸣音活跃亢进。
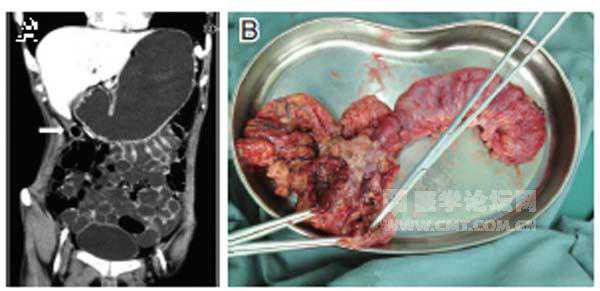
腹部和盆腔CT 肝下方梭形液性密度影,内含气体;肠管较前扩张明显,可见液平面(图A)。
治疗经过 予禁食水、胃肠减压、抗感染治疗后,患者体温正常,腹痛减轻,恢复进流质饮食后上述症状及腹部体征再次加重。
2012年9月,经我院肠病综合诊治中心(由消化科、基本外科、放射科、病理科、感染科及肠内肠外营养科组成)会诊,考虑为克罗恩病、术后吻合口瘘,有外科手术指征,由于患者目前糖皮质激素治疗剂量在中等以上,术后并发症风险高,建议完全胃肠外营养支持、激素减量后择期手术。
10月25日,患者泼尼松用量减至15mg,qd,接受开腹探查,粘连松解,脓腔引流,右半结肠切除术。术中见腹腔内重度粘连,探查发现原回结肠吻合口瘘,原横结肠残端瘘(图B),导致右上腹肝下形成直径约7~8 cm包裹性积液,内含粪便样内容物。行回肠-横结肠端侧吻合,闭合器闭合横结肠残端,并间断内翻缝合、包埋结肠断端。术后病理:小肠及结肠黏膜急性及慢性炎症,浆膜面明显重度急性及慢性炎症;肠周淋巴结慢性炎症。
术后患者腹壁伤口持续不愈合,予加强肠内营养支持,3周后手术伤口愈合。将泼尼松增至30 mg,qd,硫唑嘌呤100 mg,qd及甲硝唑200 mg, tid维持治疗。术后随诊,患者无腹痛、发热,进食、排便可,血常规、ESR、hsCRP和肝肾功能复查结果正常。
分析及点评
克罗恩病起病初期易被误诊为阑尾炎
克罗恩病缺乏诊断的金标准,医生在诊断时须结合患者临床表现、内镜、影像学和组织病理学检查进行综合分析。患者在起病初期常被误诊为急性阑尾炎。研究显示,我国约27.9%的克罗恩病患者被误诊为单纯性急性阑尾炎。因此,对于以右下腹痛起病,非典型急性阑尾炎症状,尤其是病情反复发作的青年患者,还须慎重实施阑尾切除术,术中应探查邻近的回肠末段及升结肠是否存在病变。
提倡多科协作综合诊治
在克罗恩病的治疗中,外科手术与药物治疗具有同样重要的作用。然而,在临床诊治过程中,医生常常面对难以抉择的时刻,如手术治疗时机、手术方式的选择等。回答这些问题,医生需要根据患者具体情况以及所在医学中心的综合诊治水平决定。内科、外科、影像科、病理科以及肠内肠外营养科的综合诊治可最大限度地提高患者的获益风险比。
对于病程在10年以上的克罗恩病患者,30%~40%均接受过肠切除手术。手术时机的选择需要内外科医生密切配合,力求在最合适的时间进行手术,避免过于积极盲目的手术或者贻误手术时机。
本例患者诊治中的经验与不足
本例患者于外院接受右半结肠切除术前,并未接受积极内科治疗,这导致患者术后并发症发生风险升高。患者术后早期即出现吻合口瘘、腹腔脓肿,一方面与疾病活动程度相关,同时与患者存在营养不良以及术后大剂量激素的应用有关;另一方面还须考虑手术本身的问题,如术中是否探查小肠,手术方式选择等。
本例患者第二次手术后未出现明显并发症,关键在于手术时机的把握较好、外科医生丰富的经验、围术期营养支持及术前泼尼松剂量下调等。
克罗恩病外科治疗包括多种不同的手术治疗方式,如开腹手术与腹腔镜手术等。国外学者多主张尽可能用腹腔镜手术替代传统开腹手术。对于本例反复手术、腹腔广泛粘连的患者,开腹手术无疑是正确的选择。
术后药物治疗对预防复发十分重要
克罗恩病患者接受肠切除术后吻合口复发率较高,35%~85%患者术后1年发生内镜下复发,10%~38%发生临床复发。因此,术后药物及肠内营养综合治疗对预防复发举足轻重。有研究显示,美沙拉嗪、硫唑嘌呤类药物、硝基咪唑类抗生素、英夫利西单抗对预防术后内镜及临床复发有一定疗效,硫唑嘌呤效果优于美沙拉嗪。
目前,在克罗恩病术后预防方面比较一致的意见是:对术后早期复发且伴高危因素(吸烟、男性、肛周病变、穿透性疾病行为、有肠切除术史等)的患者,宜尽早(术后2周)予积极药物治疗;术后定期复查结肠镜,根据内镜复发与否以及严重程度,给予或调整药物治疗。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#MDT#
77
#综合诊治#
87