2016 美国肿瘤治疗与生存数据再次更新
2016-06-12 Dr.peng 肿瘤资讯
在美国,尽管男性总发病率下降且女性发病率稳定,癌症幸存者的数量持续增长。这种情况是癌症诊断增加的结果,由人口老龄化和增长,以及早期癌症检测和更有效治疗手段延长癌症患者寿命驱动。 美国肿瘤癌症协会与国家癌症研究所合作每两年评价一次目前及未来癌症幸存者的数量来协助公共卫生社区更好的服务这一特殊的群体,其中一些人必须应对治疗产生的长期身体影响以及心理和社会经济后遗症。本文中,使用“肿瘤幸存
在美国,尽管男性总发病率下降且女性发病率稳定,癌症幸存者的数量持续增长。这种情况是癌症诊断增加的结果,由人口老龄化和增长,以及早期癌症检测和更有效治疗手段延长癌症患者寿命驱动。
美国肿瘤癌症协会与国家癌症研究所合作每两年评价一次目前及未来癌症幸存者的数量来协助公共卫生社区更好的服务这一特殊的群体,其中一些人必须应对治疗产生的长期身体影响以及心理和社会经济后遗症。本文中,使用“肿瘤幸存者”这一概念来描述癌症治疗中幸存的患者。这包括目前正在治疗的患者及那些目前无病生存的患者。
材料及方法:
截止至2016年1月1号,超过1.55千万既往有肿瘤病史的美国患者幸存。到2026年1月1号,预计数量将上升至2.03千万(Fig.1)。这些预估不包括除膀胱癌之外的其他原位肿瘤及皮肤基底细胞癌或鳞状细胞癌。在2016年,有癌症病史的男性中三种最常见癌症是前列腺癌(3,306,760),结肠癌(724,690),和黑色素瘤(614,460)。在女性中最常见的三种癌症是乳腺癌(3,560,570),子宫颈癌(757,190)和结肠癌(3,560,570)。对于新发病例,不同类型的癌症患病率的分布不同,反应其在生存及确诊年龄的不同。超过一半(56%)的幸存者在近10年内确诊(Table 1)。21%的女性幸存者在20多年前确诊,而男性只有13%。近一半(47%)患者年龄超过70岁,尽管不同类型的癌症其年龄分布不同(Table 2)。例如,绝大多数的前列腺癌幸存者年龄超过70岁,而恶性黑色素瘤患者只有1/3年龄大于70岁(Fig.2)。





已选定的肿瘤:
乳腺癌(女性)
据统计在美国有超过3.5百万的女性有浸润性乳腺癌病史,另外有246,660女性预计在2016年确诊。75%的乳腺癌幸存者(超过2.6百万)年龄≥60岁,7%年龄≤50岁(Fig.2)。
相对于其他常见肿瘤,乳腺癌发病将趋年轻化,中位年龄为61岁 VS 70岁(肺癌)VS 68岁(结肠癌)(Fig.3)。大约19%的女性乳腺癌诊断年龄为30-49岁,44%的诊断年龄≥65岁。
治疗及生存
乳腺癌的手术治疗包括保乳手术(BCS)及乳房切除术。保乳手术之后进行放射治疗适用于局部或区域肿瘤,其长期生存获益类似于乳腺切除手术。然而,由于肿瘤特点(例如局部进展期,较大或多发肿瘤),术后放疗不能应用(如预先存在活动结缔组织病等一些疾病状态),或其他的阻碍,一些患者需要行乳腺切除手术。年轻女性(<40岁=及肿瘤体积大或肿瘤侵袭性更高的患者更倾向于使用乳腺切术手术。越来越多适合BCS的患者由于各种原因选择使用乳腺切除手术,如不愿进行放疗及害怕复发。无远处转移的女性患者进行对侧预防性乳房切除术的比例从1998年至2011年逐渐上升,为5% VS 30%。
对于I期或II期的乳腺癌患者,61%进行BCS(绝大多数同样进行其他治疗),36%进行乳腺切除手术(Fig.4)。对于III期患者,少部分(21%)进行BCS,而72%患者进行乳腺切除手术。IV期乳腺癌患者通常进行化疗联合或不联合放疗(48%)。激素受体阳性的乳腺癌患者79%接受内分泌治疗。
由于治疗手段提高(化疗,内分泌治疗及靶向肿瘤药物)及通过增强检测意识并普及乳房X线进行早期检测,使得乳腺癌患者的5年生存率在过期30年间获得提高。其5年,10年及15年生存率分别为89%,83%及78%。影响肿瘤患者生存的相关因素包括肿瘤的分级和组织学、激素受体状态、和人表皮生长因子受体2(HER2)状态。



据统计,至2016年1月1号,美国大约有1.4百万男性及女性目前诊断为结肠癌,在2016年预计新发病例为134,490。85%结肠癌幸存者(大约1.2百万男性及女性)年龄≥0岁,仅有4%(60,610)年龄≤50岁(Fig.2).结肠癌平均确诊年龄为男性66岁,女性70岁。直肠癌患者较结肠癌患者确诊年龄更年轻(平均年龄为63 VS 70岁)。
治疗及生存
绝大多数I期及II期结肠癌患者仅进行局部或全结肠切除(84%),大约2/3 III期患者(及部分II期)进行化疗联合结肠切除术以降低复发风险(Fig.5)。对于直肠癌患者,直肠切除术或直肠结肠切除术是I期患者最常用的治疗(61%),约一半的患者也进行放疗联合或不联合化疗(Fig.6)。II期及III期直肠癌患者通常使用新辅助化疗联合放疗。相对于结肠癌患者(12%),直肠癌患者(29%)手术中通常需要进行结肠造口术(通常为暂时的)。化疗是IV期直肠癌主要的治疗手段。越来越多的靶向药物同样适用于治疗转移性结直肠癌的治疗。
结直肠癌患者5年及10年生存率分别为65%及58%。结直肠癌患者确诊为局限期(39%),其5年生存率为90%。



白血病及淋巴瘤
据统计美国约有407,950白血病幸存者,此外在2016年将有60,140新诊断患者。尽管白血病是儿童最常见的肿瘤类型,约92%的白血病患者诊断年龄≥20岁。急性髓系白血病(AML)及慢性淋巴细胞白血病(CLL)是成人最常见的肿瘤类型,而ALL在儿童及青少年中最常见(Fig.3)。
淋巴瘤主要分为霍奇金淋巴瘤(HL)及非霍奇金淋巴瘤(NHL)。据统计至2016年1月1号,约有219,570HL幸存者及686,370NHL幸存者。在2016年预计大约有8500新发HL及72,580新发MHL病例。尽管儿童及成人均可患HL及NHL,绝大多数HL患者(64%)在50岁之前被确诊,而大多数NHL患者(85%)在≥50岁时发病(Fig.3)。
对于NHL患者的初始治疗通常为化疗,单独(58%)或联合放疗(11%)(Fig.7)。约17%患者未接受任何治疗。单克隆抗体如西妥昔单抗通常与化疗联合用于治疗B细胞淋巴瘤及一些T细胞淋巴瘤。

肺及支气管
据统计美国有526,510名男性及女性幸存患者既往有肺癌病史,并且在2016年预计有224,390名新发病例。肺癌患者中位年龄为70岁。
治疗及存活
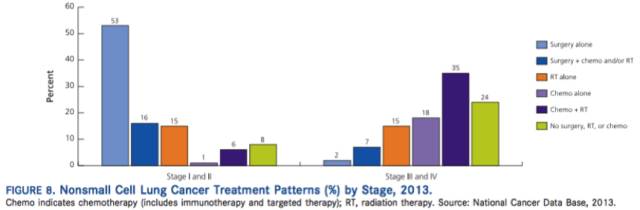
根据治疗目的(3%病例缺乏病例分型),肺癌分为小细胞(13%)或非小细胞(83%)。绝大多数小细胞肺癌患者使用化疗。此外,一些患者进行胸部放。对于I期及II期非小细胞,绝大所属患者(69%)行手术治疗,约25%患者术后接受化疗伴/不伴放疗(Fig.8)。大多数III期及IV期NSCLC患者接受化疗联合/不联合放疗(53%)。靶向治疗药物,如血管生成抑制剂,表皮生长因子受体(EGFR)抑制剂及间变性淋巴瘤激酶(ALK)抑制剂,同样是NSCLC治疗的一部分。近期,靶向T细胞表面的程序细胞死亡受体的免疫治疗药物经批准治疗一些类型的NSCLC。
肺癌的1年相对生存率由1975-1977年的34%上升至2008-2011年的45%,大多因为手术技术及放化疗方案的提高。绝大多数肺癌(57%)发现是存在远处转移,因为疾病早期通常无明显症状,仅仅16%患者在局限期确诊。患者5年生存率分别为局限期55%,区域性疾病27%,远处转移疾病4%。小细胞肺癌的5年生存率为7%,较NSCLC(21%)的5年生存率低。

前列腺癌
根据疾病程度、复发风险、患者特点如年龄及并发症及个人选择,对于前肋腺癌的治疗选择多样。Fig.9阐述了在2010至2012年诊断的男性前列腺癌患者初始治疗,约92%患者确诊时为局限期。年龄<65岁的患者更倾向于根治性前列腺切除术(伴或不伴放疗),约一半年龄≥75岁的男性患者不选择手术或放疗。
睾丸
几乎所有睾丸生殖细胞肿瘤的起始治疗为睾丸切除术。尽管I期及II期精原细胞瘤最常见的治疗为单纯手术治疗(46%),大多数手术患者通常接受放疗(31%)或化疗(22%)(Fig.10)。对于I期及II期非精原细胞瘤,大约20%患者进行腹膜后淋巴结清扫术,该术式推介用于降低复发的风险(Fig.11)。III期及IV期患者进行手术及辅助化疗,一些患者在结束化疗后需要再次进行手术治疗。
膀胱与子宫
肌层侵犯的膀胱癌患者,近一半行经尿道膀胱肿瘤切除术(TURBT),39%行膀胱切除术联合或不联合化疗/放疗(Fig.12)。TURBT联合化疗及放疗在预防复发的疗效上与膀胱切术疗效类似。化疗通常是转移性肿瘤治疗首选,但也可以选择其他治疗方案。
子宫切术手术应用于治疗69%I期及II期子宫内膜癌患者,而28%女性在术后接受放疗/化疗。2/3III期及IV期患者术后进行放疗/化疗。目前的临床试验旨在评估转移性或复发性患者最佳放疗及化疗方案。



总结:
除了患病率预测,该项报告的数据还包括关于癌症治疗模式,生存期,以及已选定癌症治疗和常见癌症短期和长期疗效信息。尽管事实上,生存问题的认识已经有所提高,但癌症幸存者要面对由破裂的医疗保健系统,较差的幸存者护理整合,缺乏强有力证据指导的治疗结束后护理,以及金融和其他高质量护理障碍,特别是医疗服务不足,产生的大量的重要关卡。在处理这些挑战最重要的第一步是找出治疗后癌症护理质量交付的最佳实践。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#生存数据#
69
原文链接
113
#肿瘤治疗#
55
肿瘤患者术后随访追踪也是重要的事
143
中国没法统计
126
更新好快
94