泛血管疾病与抗栓治疗
2024-06-17 神经科学论坛 神经科学论坛 发表于上海
针对目前多个专科按照特定器官和病种分别研究和诊治的现状,泛血管医学从系统生物学角度重新和统一认识血管性疾病的发生发展规律及特征,提出多学科交叉、跨学科整合的研究模式和发展理念。
论坛导读:泛血管疾病是以动脉粥样硬化为共同病理特征的系统性血管疾病。泛血管疾病作为慢性非传染性疾病的重要组成部分,已成为严重危害人类健康、影响生命质量及经济社会发展的重大公共卫生和社会问题。针对目前多个专科按照特定器官和病种分别研究和诊治的现状,泛血管医学从系统生物学角度重新和统一认识血管性疾病的发生发展规律及特征,提出多学科交叉、跨学科整合的研究模式和发展理念。
泛血管疾病是一组血管系统疾病,以动脉粥样硬化为共同病理特征,危害心、脑、肾、四肢等重要器官。广泛的泛血管疾病还包括小、微血管、静脉以及肿瘤、糖尿病和免疫。随着经济的发展、人口老龄化及城镇化进程的加速,我国慢病防控形势严峻,根据2017年发布的《中国心血管病报告》数据,血管性疾病死亡占居民疾病总死亡原因的40%以上,居于首位,高于肿瘤及其他疾病,据估计冠状动脉疾病现患人数1100万人,脑血管疾病现患人数1300万人,且呈快速增长趋势。面对血管性疾病日益严峻的流行形势,2019年5月31日,中国心血管健康联盟与安进公司共同发布了《中国泛血管疾病防治蓝皮书2018》。

从系统生物学理念上看,血管遍布全身,虽然有动静脉,大血管和微血管之分,但其胚胎起源、生理病理特征及疾病发生机制是十分相似的。因此,需要多维度探索相关疾病的发生发展规律。《中国泛血管疾病防治蓝皮书2018》的发布对泛血管疾病的概念和范围进行了全面梳理,同时总结了疾病的流行病学和风险因素,深入探讨了疾病的治疗管理现状和国内外管理模式,并就中国泛血管疾面对日益复杂的血管性疾病,不能再“单兵作战”,亟需对各个学科的力量进行整合,从整体上对血管疾病开展系统性的防治工作。希望借这次蓝皮书的契机,血管外科能够更深入的参与进来,切实地为大众健康做出贡献。这标志着我国对泛血管疾病的研究和管理进入新的阶段,进一步提升医生和患者对于泛血管疾病认知,进而指导泛血管疾病的预防、治疗与管理。
泛血管指人体的血管系统,是动脉、静脉、淋巴管等所构成的一个复杂网络,是机体重要器官的 “灌溉渠”和人体健康的“生命线”。泛血管疾病是以血管病变(其中 95%为动脉粥样硬化)为共同病理特征,主要危害心、脑、肾、四肢及大动脉等重要器官的一组系统性血管疾病。广义的泛血管疾病还包括小、微血管、静脉以及肿瘤、糖尿病和免疫相关的血管疾病。泛血管疾病概念从人体结构与功能相统一的整体观出发,用系统生物学的方法,多维度地探索血管疾病的发生发展规律。早在2019年,国内发表了科学声明概述了泛血管疾病的定义和概念、防治理念,回顾了近几年领域内关于诊断、治疗的最新研究进展和重大突破,阐述了存在的问题和挑战,提出了改善泛血管疾病防治的建议和倡议,并对未来的工作和趋势进行了展望。

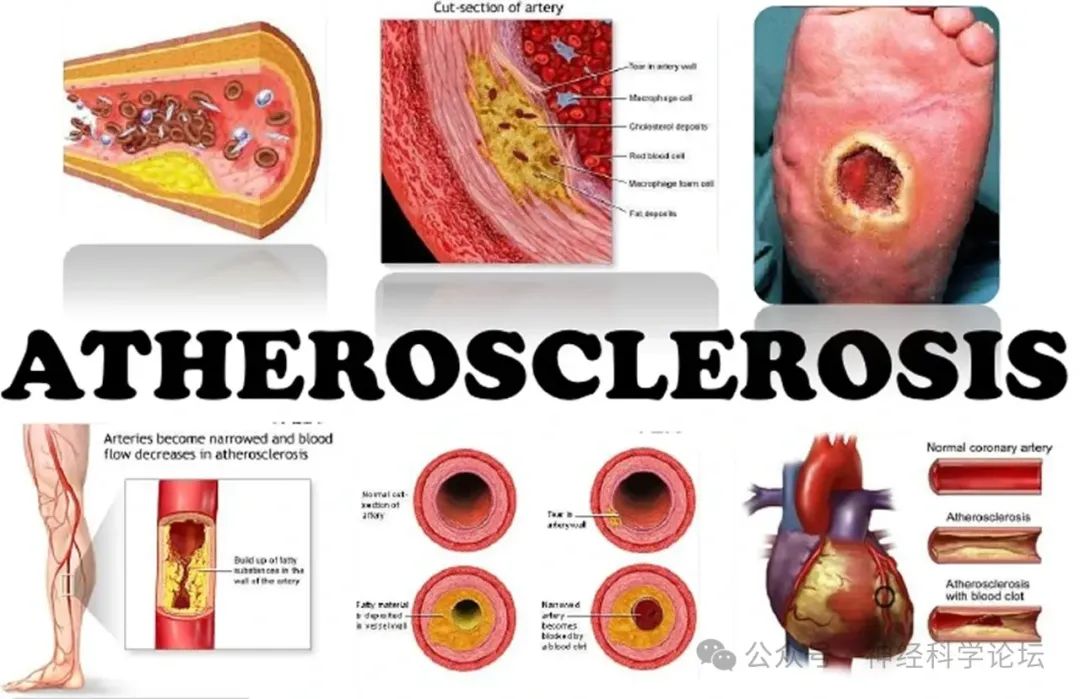
虽然心血管系统是一个复杂的网络系统,但是从胚胎发生上,动脉、静脉、微循环血管和淋巴管都源于血岛分化出的原始血管细胞。泛血管疾病存 在共同的危险因素包括高血压、 糖尿病、高脂血症、 吸烟和肥胖等。动脉粥样硬化是泛血管疾病的主要病理改变,主要表现为血管内膜脂纹、纤维斑块或 粥样斑块形成,主要累及大动脉、中动脉,并继发斑块出血、斑块破裂、血栓形成、动脉瘤破裂和动 脉粥样硬化性狭窄等病理改变。泛血管疾病治疗方案也相似,包括改善生活方式、控制危险因素、抗动脉粥样硬化药物、抗血栓药物,血管腔内介入, 以及外科血管旁路移植手术等。不论血管起源,还是防控策略,泛血管疾病的具有整体相似的共性特 征,因此从系统生物学角度,来重新和统一认识血管性疾病的发生、发展规律及特征具有重要意义。
由于学科的细分,以冠脉疾病、卒中、PAD 为代表的泛血管疾病等被列入不同的学科,由心血管 内科、神经内科、心脏外科、神经外科、血管外科、 放射科等不同科室分别进行管理。各个学科过度关 注局部的病变,而忽视全身系统性血管病变的问题, 导致不同学科对同一种疾病的诊治策略产生显著的差异。在流行病学数据方面,我国泛血管疾病的总体流行病学和中青年人群的早期预防数据尚待完善,目前尚无泛血管综合评估和危险分层预测模型。此外,对血管性疾病尤其是动脉粥样硬化及其器官损害等研究,大部分注重微观机制,缺乏宏观机体的系统考虑。
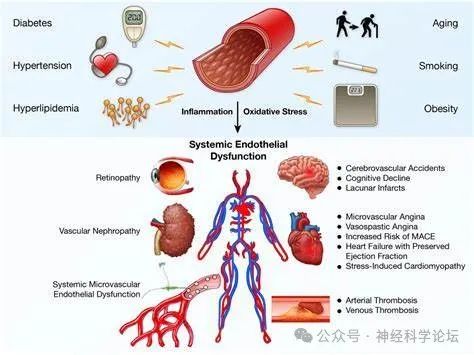
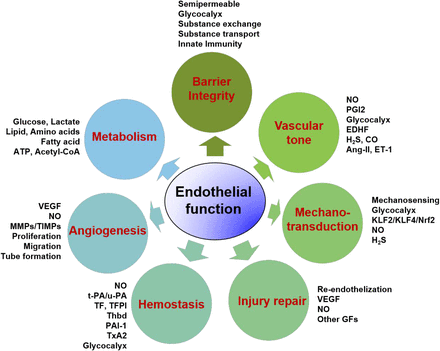
2021年中国科学技术大学研究团队在《Pharmacological Reviews》杂志发表题为Endothelial Dysfunction in Atherosclerotic Cardiovascular Diseases and Beyond: From Mechanism to Pharmacotherapies的论文,提出了“血管内皮细胞稳态失衡是泛血管疾病进展的关键机制,改善各种病因与理化因素所致血管功能与结构紊乱的核心在于维护内皮细胞功能”的新理论。该论文系统阐明了内皮细胞稳态与内皮细胞功能紊乱的组成部分;创新性地提出内皮细胞功能紊乱是泛血管疾病发生发展的中心环节,提示靶向血管内皮功能紊乱可作为治疗泛血管疾病的潜在干预靶标,从而加速泛血管药物的研究开发。
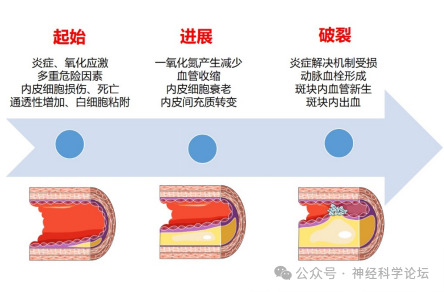
动脉粥样硬化是泛血管疾病最主要的病理特征。动脉粥样硬化的发展是一个连续且累及全身动脉的过程,随着动脉粥样硬化斑块进展,可继发斑块侵蚀/破裂、血栓形成等病理过程,这也被认为是大多数急性心肌梗死、缺血性卒中或严重肢体缺血等急性缺血事件的主要病理基础。破裂斑块可以通过斑块愈合过程,发展为更富含纤维组织的稳定斑块,形成无症状的血栓。这些血栓与急性期新鲜动脉血栓的表型特征不同(如纤维蛋白更为密集),导致泛血管疾病慢性期与急性期的抗栓治疗药物选择和剂量也往往存在差异。
泛血管疾病可表现为冠状动脉疾病、脑血管疾病、外周动脉疾病等,也可表现为2个及以上血管床疾病的组合,即多血管疾病。《泛血管疾病抗栓治疗中国专家共识(2024版)》,旨在规范抗栓治疗在泛血管疾病中的应用,提高泛血管疾病患者抗栓治疗的临床获益。
1. 缺血风险评估
泛血管疾病患者的缺血风险评估包括血管床病变数量、血管病变复杂程度及合并的缺血高危因素。多血管疾病患者应直接视为高缺血风险。单血管疾病(CCS、PAD 或缺血性卒中)患者应评估血管病变情况及合并的缺血高危因素情况,如合并相关风险因素可评估为高缺血风险。TIA 患者可应用 ABCD2 评分进行卒中风险评估。
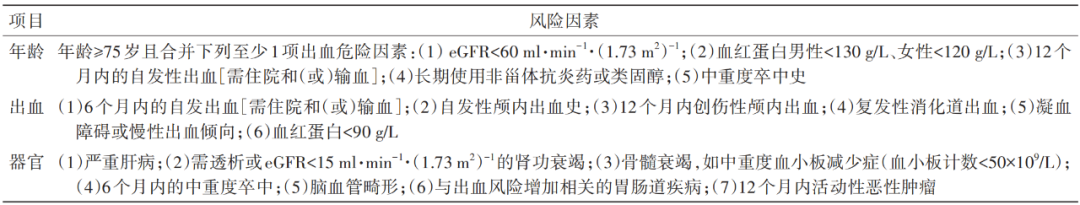
2. 出血风险评估
泛血管疾病患者的出血风险与年龄、出血因素及器官病变相关。
3.多血管疾病的抗栓治疗
(1) 慢性冠状动脉综合征(CCS)合并下肢动脉疾病(LEAD)或颈动脉疾病
推荐意见1:
-
对于CCS合并LEAD或颈动脉疾病患者,如无高出血风险,应考虑双通道抗栓治疗(DPI)(阿司匹林75~100 mg/d + 利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于伴既往心肌梗死史的CCS合并LEAD或颈动脉疾病患者,如无高出血风险,应考虑DPI或双联抗血小板治疗(DAPT)(Ⅱa,B)。
-
对于伴复杂经皮冠状动脉介入治疗(PCI)的CCS(包括左主干PCI、分叉病变PCI、多支血管PCI、≥3个支架、慢性完全闭塞病变PCI或支架总长度>60 mm)合并LEAD或颈动脉疾病患者,如无高出血风险,应考虑DAPT治疗(Ⅱa,B)。
-
对于CCS合并LEAD或颈动脉疾病患者,如伴高出血风险,推荐SAPT治疗(Ⅰ,A)。
(2) CCS合并缺血性卒中或短暂性脑缺血发作(TIA)
推荐意见2:
-
对于CCS合并缺血性卒中或TIA患者,如无高出血风险,应考虑DPI治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于CCS合并缺血性卒中或TIA患者,如伴高出血风险,推荐SAPT治疗(Ⅰ,A)。
(3)LEAD合并缺血性卒中或TIA
推荐意见3:
-
对于LEAD合并缺血性卒中或TIA患者,如无高出血风险,应考虑DPI治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于LEAD合并缺血性卒中或TIA患者,如伴高出血风险,推荐SAPT治疗(Ⅰ,A)。
(4)LEAD合并颈动脉疾病
推荐意见4:
-
对于LEAD合并颈动脉疾病患者,如无高出血风险,应考虑DPI治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于LEAD合并颈动脉疾病患者,如伴高出血风险,推荐SAPT治疗(Ⅰ,A)。
(5)3个血管床疾病(CCS+LEAD或颈动脉疾病+缺血性卒中或TIA)
推荐意见5:
-
对于3个血管床疾病(CCS+LEAD或颈动脉疾病+缺血性卒中或TIA)患者,如无高出血风险,应考虑DPI治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于3个血管床疾病患者,如伴高出血风险,推荐单一抗血小板药物治疗(SAPT)(Ⅰ,A)。
4. 单血管疾病的抗栓治疗
(1)冠心病患者的抗栓治疗
推荐意见6:
-
对于行复杂冠状动脉经皮冠状动脉介入治疗(PCI)(包括左主干PCI、分叉病变PCI、多支血管PCI、≥3个支架、慢性完全闭塞病变PCI或支架总长度>60 mm)的CCS患者,如无高出血风险,应考虑延长双联抗血小板治疗(DAPT)治疗(Ⅱa,A)。
-
对于多支冠状动脉病变或伴至少1项其他缺血高危因素(包括:糖尿病、eGFR<60 ml·min-1·1.73m-2、微量或大量白蛋白尿、心力衰竭)的CCS患者,如无高出血风险,应考虑长期采用DPI 治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱa,B)。
-
对于既往心肌梗死史的CCS患者,如无高出血风险,应考虑采用DPI或DAPT治疗(Ⅱa,B)。
-
对于非高缺血风险和(或)高出血风险的CCS患者,推荐SAPT治疗,首选阿司匹林75~100 mg,对于阿司匹林不耐受者,可改用吲哚布芬或氯吡格雷(Ⅰ,A)。
(2)非心源性缺血性卒中/TIA患者的抗栓治疗
推荐意见7:
-
对于非心源性缺血卒中或TIA患者,推荐给予口服抗血小板药物进行长期二级预防,首选阿司匹林50~300 mg/d或氯吡格雷75 mg/d(Ⅰ,A)。
-
阿司匹林(25 mg)+缓释型双嘧达莫(200 mg)每日2次或西洛他唑(100 mg)每日2次均可作为替代治疗药物(Ⅱa,B)。
-
对于发病在24 h内、非心源性轻型缺血性卒中(NIHSS评分≤3分)或高风险TIA(ABCD2评分≥4分)患者,如无药物禁忌,推荐给予氯吡格雷(75 mg)联合阿司匹林(75~100 mg)治疗21 d(氯吡格雷首次负荷剂量300 mg、阿司匹林75~300 mg),后改为SAPT治疗(Ⅰ,A)。
-
对于发病在24 h内、非心源性轻型缺血性卒中(NIHSS 评分≤3分)或高风险TIA(ABCD2评分≥4分)患者,有条件的医疗机构推荐进行CYP2C19基因快检,如为CYP2C19功能缺失等位基因携带者,推荐给予替格瑞洛+阿司匹林治疗21 d,之后改为替格瑞洛90 mg每日2次单药治疗(Ⅰ,A)。
-
对于发病30 d内伴有症状性颅内动脉严重狭窄(狭窄率70%~99%)的缺血性卒中或TIA患者,推荐给予阿司匹林+氯吡格雷治疗90 d,之后改为SAPT作为长期二级预防(Ⅱa,B)。
-
对发病在24 h内、非心源性轻型缺血性卒中(NIHSS评分≤5分)或高风险TIA(ABCD2评分≥4 分)患者,且伴有同侧颅内动脉轻度以上狭窄(狭窄率>30%),推荐给予阿司匹林+替格瑞洛90 mg每日2次治疗30 d,之后改为SAPT治疗(Ⅱa,B)。
(3)外周动脉疾病(PAD)患者的抗栓治疗
推荐意见8:
-
颈动脉疾病(颈动脉管腔狭窄>50%或血运重建术后)患者长期二级预防推荐阿司匹林治疗,若患者阿司匹林不耐受,可选用氯吡格雷或吲哚布芬(Ⅰ,B)。
-
对于伴高缺血风险的无症状颈动脉疾病患者,如无高出血风险,可考虑DPI治疗(阿司匹林75~100 mg/d+利伐沙班2.5 mg每日2次)(Ⅱb,B)。
推荐意见9:
-
对于症状性LEAD患者,推荐采用SAPT治疗(Ⅰ,A),也可采用DPI治疗(Ⅱa,B);如为高缺血风险且非高出血风险,应考虑首选DPI(Ⅱa,B)。
-
对于行血运重建(手术或血管内介入)的LEAD患者,如无高出血风险,应考虑DPI治疗(Ⅱa,B);如伴高出血风险,推荐SAPT(Ⅰ,A)。
参考文献
杨靖,王克强,霍勇,等.泛血管疾病综合防治科学声明.中国循环杂志.2019,34(11):1041-1046.
Xu S, Ilyas I, Little PJ, etal. Endothelial Dysfunction in Atherosclerotic Cardiovascular Diseases and Beyond: From Mechanism to Pharmacotherapies. Pharmacol Rev. 2021 Jul;73(3):924-967. doi: 10.1124/pharmrev.120.000096.
中国医师协会心血管内科医师分会. 泛血管疾病抗栓治疗中国专家共识(2024版)[J] .中华医学杂志, 2024, 104(12) : 906-923.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
















#动脉粥样硬化# #抗栓治疗# #泛血管疾病#
68