探案:持续发热咳嗽1月余,突发呕吐引出罕见病!
2018-04-09 金文婷、马玉燕 SIFIC感染官微
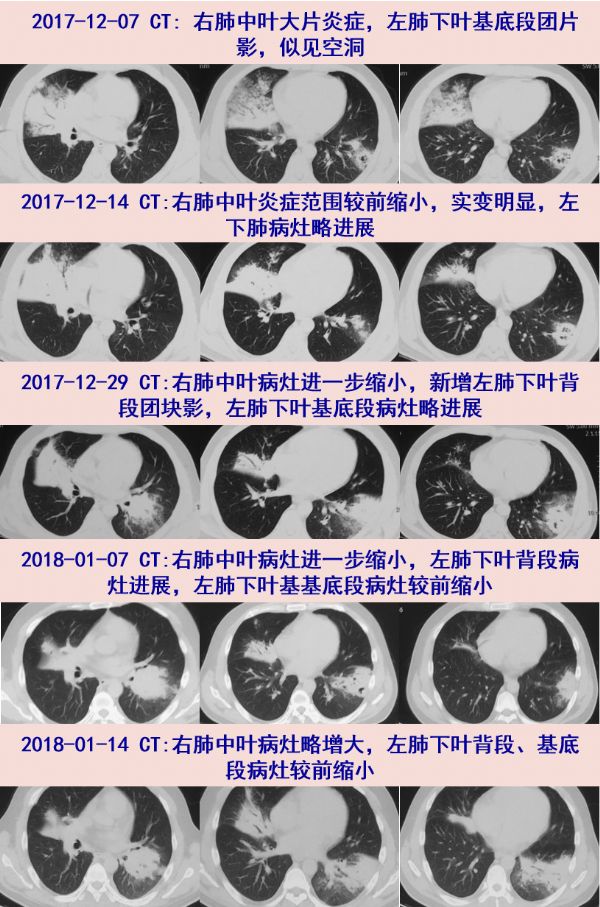
2017年12月初开始发热,Tmax 40℃,伴咳嗽咳痰,黄脓痰,不易咳出,夜间盗汗明显。12-7至当地县医院,查血结果未见,拍胸部CT:右肺中叶大片炎症,左肺下叶基底段团片影,似见空洞,予以头孢哌酮/舒巴坦2g q12h+左氧氟沙星0.4g qd抗感染治疗共14天。期间12-14随访胸部CT :右肺中叶炎症范围较前缩小。治疗后患者体温降至正常,予以出院。
一、病史简介
男性,35岁,山东人,2018-01-18入中山医院感染病科
主诉:发热伴咳嗽咳脓痰1月余,头痛2天
现病史:
2017年12月初开始发热,Tmax 40℃,伴咳嗽咳痰,黄脓痰,不易咳出,夜间盗汗明显。12-7至当地县医院,查血结果未见,拍胸部CT:右肺中叶大片炎症,左肺下叶基底段团片影,似见空洞,予以头孢哌酮/舒巴坦2g q12h+左氧氟沙星0.4g qd抗感染治疗共14天。期间12-14随访胸部CT :右肺中叶炎症范围较前缩小。治疗后患者体温降至正常,予以出院。
出院1周再次出现发热,Tmax 39.5℃,仍伴咳嗽、咳痰、盗汗,12-29胸部CT:右肺中叶病灶较前缩小,新增左肺下叶背段团块影,左肺下叶基底段病灶略进展;12-31转至当地市医院就诊,查血结果未见;2018-01-07复查胸部CT:右肺中叶和左肺下叶基病灶进一步缩小,左肺下叶背段病灶进展;考虑肺部感染,流感不除外,予以莫西沙星0.4g qd+奥司他韦75mg bid抗感染治疗,体温较前有所下降,Tmax 38℃,咳嗽咳痰也略有好转;01-14随访胸部CT示右肺中叶病灶略增大,左肺下叶背段、基底段病灶较前缩小。
2018-01-17至上海市某三甲医院就诊,查血常规:WBC:15.44×10^9/L,N:85.6%;血气分析:PaO2:79mmHg,仍有发热。为进一步诊治,次日转入中山医院感染病科。近两日出现轻度头胀痛伴恶心,入院当天神志淡漠,无呕吐、四肢无力、言语不清、饮水呛咳等不适。
病程中,患者精神萎,睡眠可,胃纳差,二便无殊,近2月体重下降约14kg。
既往史及个人史:否认慢性病史,否认家禽、家畜、疫区、霉变环境接触史。患者为长途货运司机,运送家用百货,吸烟史10余年,每日约20支,已戒1月;饮酒史20年,每周平均饮酒2-3次,每次约半斤白酒,已戒1月。
外院胸部影像学:
二、入院检查(2018-01-18)
体格检查:
T:36.2℃ P:70次/分 R:18次/分 BP:121/79 mmHg,指尖氧饱和度91%
神清,精神萎,稍淡漠,对答切题,无颈抵抗,双肺呼吸音清,未及明显干湿罗音。
实验室检查:
血常规:WBC 13.77X10^9/L,N 88.4%,EOS% 0.1%
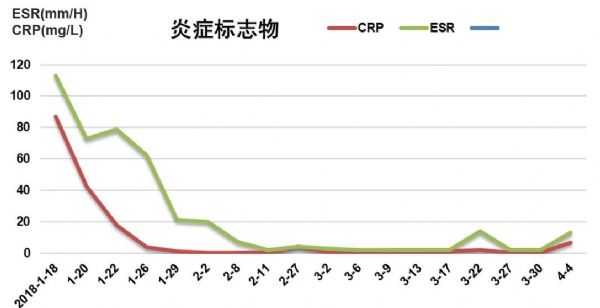
炎症标志物:hsCRP 87mg/L;ESR113mm/H;PCT 0.08ng/mL;铁蛋白 1060ng/mL
血培养:(-)
呼吸道病原九联检、G试验、血隐球菌荚膜抗原:均(-)
CMV、EBV、梅毒非特异性抗体、HIV抗体:(-)
T-SPOT A/B:0/0
血气分析(不吸氧):PaO2:68mmHg;
生化:肝肾功能正常,Alb 41g/L;随机血糖 7.7mmol/L;糖化血红蛋白 6.2%
肿瘤标志物、自身抗体、细胞免疫:(-)
免疫球蛋白+补体全套:IgE 1253 IU/mL,补体C3 1.94g/L,补体C4 0.48g/L,余正常。
凝血功能:基本正常,D二聚体0.86mg/L
辅助检查:
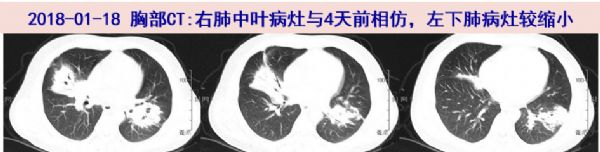
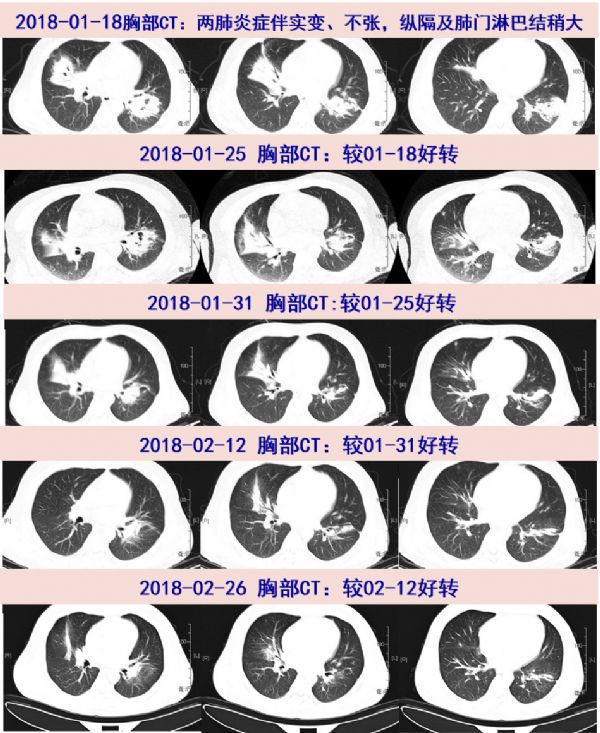
胸部CT:两肺炎症伴实变、不张,纵隔及肺门淋巴结稍大,与4天前外院CT比较,右中叶病灶相仿,左下肺病灶缩小。
腹盆增强CT:未见明显异常。
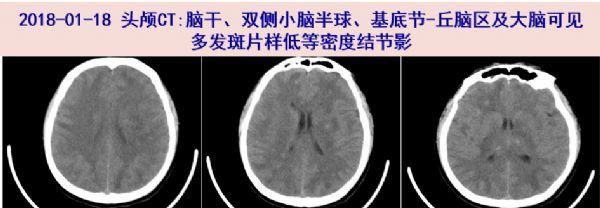
头颅CT:颅内多发病灶,脑水肿明显(入院当天晚上头痛加重伴呕吐2次,急行头颅CT)。
三、临床分析
病史特点:年轻男性,无基础疾病,以发热、咳嗽咳痰起病,亚急性病程,胸部CT示双肺实变影,似见空洞形成,抗感染治疗后症状可缓解,停药后反复,肺内病灶部分好转、部分进展。近2天开始头痛,入院当天神志淡漠,当晚呕吐,急行CT示颅内多发病灶,脑水肿明显。肺部和颅内病灶的诊断,若从一元论角度,需考虑以下疾病
A. 感染性疾病:
结核病:最常见感染部位为肺,颅内结核多继发于肺结核或其他结核病灶,可表现为结核性脑膜炎、结核瘤或脑脓肿,可单发,也可多发病灶,可合并脑室扩张。该患者T-Spot阴性,肺内病灶非结核典型病灶,多次间隔一周随访CT,病变的变化速度,也不支持肺结核发病规律。故结核证据不足,但仍需进一步检查以排除。
其他特殊病原体引起的感染:如隐球菌、曲霉、毛霉、诺卡菌等,表现为慢性病程,毒力较低,肺和脑可以同时受累。(1)隐球菌病最常见病变部位为肺,中枢感染多见于免疫抑制人群,该患者肺内病灶在未予抗真菌治疗时曾有缩小吸收表现,血隐球菌荚膜抗原阴性,肺部影像学表现也非典型隐球菌感染特点。血和脑脊液隐球菌荚膜抗原、肺或脑组织病理有助于本病诊断和鉴别诊断。(2)该患者胸部CT影像学需考虑肺曲霉菌病,但同时合并脑曲霉菌病甚为罕见。脑曲霉病可表现为多发结节、脓肿,通常为免疫功能受损宿主或鼻窦部感染蔓延至颅内,与本例表现不符。(3)毛霉脑病罕见,多数合并鼻-眶毛霉病,且通常进展快,鼻窦外蔓延的标志是腭组织坏死形成腭焦痂、鼻甲破坏、鼻周肿胀、受累鼻窦部位的面部皮肤红斑和发绀等,本例也无类似情况存在。(4)诺卡菌病可累及多部位,包括肺、脑、皮肤等,多见于免疫抑制人群,肺诺卡菌病影像学缺乏特异性,无结构性肺病者多表现为结节、团块、实变,或伴空洞形成,肺诺卡菌病未及时治疗可播散至中枢,脑诺卡菌病典型影像学表现为脑脓肿样病灶,可有环形强化,也可表现为多发病灶,该患者无明确免疫抑制,确诊有赖于肺和脑标本如咳痰、肺泡灌洗液、肺活检、脑脊液或脑组织活检标本的微生物检查、基因检测和组织病理等检查。
寄生虫病:肺和脑可以同时感染的寄生虫病,最常见为囊虫病、包虫病、吸虫病、弓形虫病等,影像学可表现为颅内多发病变,可有颅高压症状、精神症状,该患者否认生食史,无明确寄生虫疫区接触史,肺多发性空洞或胸腔积液等,头颅MRI、血和脑脊液寄生虫抗体检测,有助于本病诊断。
梅毒脑病:梅毒脑病早期可表现为脑膜炎症状,包括发热、头痛、呕吐,脑脊液检查可出现压力增高、细胞数和蛋白增高,但该患者入院梅毒抗体阴性,无冶游史、无其他梅毒皮肤表现等,且梅毒基本无肺部累及,暂不支持该诊断。
B. 非感染性疾病:如淋巴瘤或肿瘤性病变,患者肺部病灶抗感染后部分吸收、部分进展,近期较前有进展,不除外肿瘤性病灶累及中枢可能,需进一步完善头颅MRI、腰穿、PET/CT、骨髓穿刺、肺活检等明确。
四、进一步检查、诊治过程和治疗反应
2018-01-18 入院当晚头痛较前加重伴呕吐2次,为胃内容物,非喷射样。急行头颅CT提示颅内多发病灶,脑水肿明显。神经内科急会诊:“稍颈抗,未引出明显病理征,建议除外梅毒性脑病等,暂予甘露醇降颅压治疗”。抗感染治疗:美罗培南 1g q8h+米诺环素100mg q12h +伏立康唑200mg q12h(首日400mg q12h*1d)+奥司他韦150mg bid抗感染。并予甘露醇125ml q8h+白蛋白10g+托拉塞米10mg qd脱水降颅内压治疗。
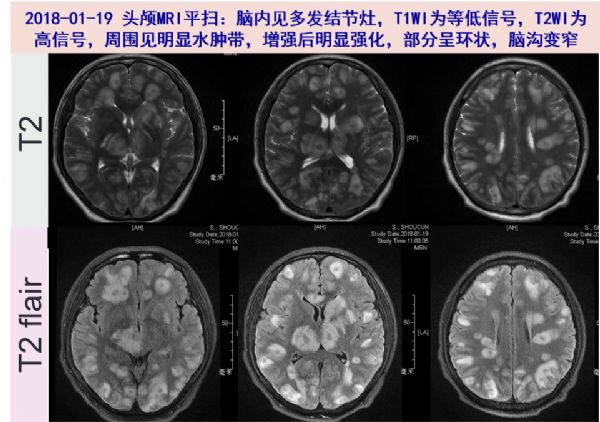
01-19 头颅MRI:颅内广泛多发病变,病灶周围明显水肿。
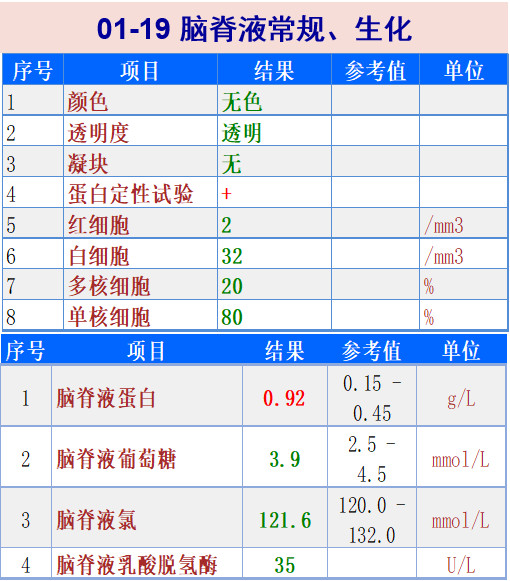
01-19 行腰椎穿刺术,脑脊液无色澄清,测压力>400mmH2O;CSF常规:白细胞 32/mm3,单核细胞占80%,ADA:4.0U/L。CSF涂片:找细菌、真菌、抗酸杆菌、隐球菌阴性,涂片找弱抗酸杆菌阴性。CSF培养:细菌和真菌培养(-),结核培养未归。隐球菌荚膜抗原阴性。外送寄生虫抗体全套、曲霉三联检。
01-19 神经内科专家会诊:脑内血行性播散感染不除外,真菌或结核感染可能,梅毒性脑病待排;脑脊液白细胞升高不显着且淋巴为主,细菌性脑膜脑炎或脑脓肿可能性不大。
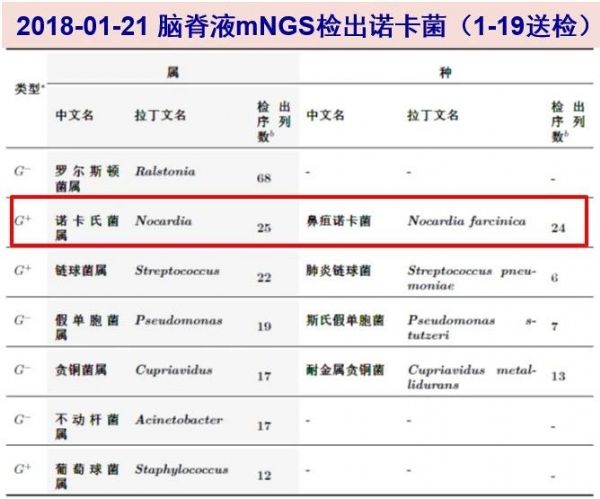
01-21 脑脊液和外周血的mNGS(01-19送检)的结果回报:均检出诺卡菌属(鼻疽诺卡菌)核酸序列。无分枝杆菌及真菌核酸序列检出。联系微生物实验室脑脊液和血培养标本延长培养。
01-22 寄生虫抗体全套阴性;曲霉三联检(GM试验+曲霉IgG/IgM)阴性。
01-22 头痛缓解不明显,淡漠明显,偶伴胡言乱语、人物定向力障碍,考虑感染控制不佳,加用利奈唑胺 0.6g q12h抗诺卡菌治疗。流感证据不足,停用奥司他韦。
01-25 复查炎症标志物CRP、ESR较前明显下降,但胸部CT病灶吸收不明显。精神稍好转但仍有明显头痛,增加甘露醇至250ml q6h,加用地塞米松5mg。
01-29 考虑颅内病灶广泛,感染严重,美罗培南加量至2g q8h。
01-30 复查头颅MRI:颅内广泛强化结节伴水肿,病灶未见明显吸收,与18-01-19相仿,尚需除外淋巴瘤或转移瘤。复查腰穿:脑脊液仍为无色澄清样,测压力140mmH2O;CSF常规仍提示“白细胞轻度升高,单核细胞增多为主,生化见蛋白轻度升高,ADA:4.0U/L”;CSF涂片可见较多的淋巴细胞及少量单核细胞;细菌真菌涂片+培养均阴性;涂片找抗酸杆菌及弱抗酸杆菌均阴性,分枝杆菌培养结果未归;外送mNGS检查未发现明显致病菌。
01-30 考虑米诺环素无法透过血脑屏障,故停用。美罗培南继续2g q8h。
01-31 复查胸部CT,较1-25稍吸收。复查炎症标志物基本降至正常。
02-01 行骨髓穿刺+活检:未见明确肿瘤依据。血液科会诊:血液系统疾病证据不足。加用甲强龙80mg q12h,3天后减至60mg qd。同时白蛋白+托拉塞米降颅压 。
02-02 脑脊液和血细菌培养(延长培养至2周):均阴性。
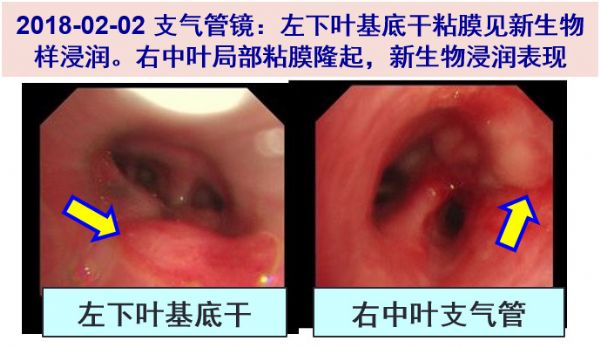
02-02 病情有所稳定,行气管镜检查:左下叶基底干粘膜见新生物样浸润,直视下于该处活检及刷检。右中叶局部粘膜隆起,新生物浸润表现,于该处肺泡灌洗。BALF、肺组织涂片找细菌、真菌、抗酸杆菌、弱抗酸杆菌均阴性。次日病理报告为“组织内见较多急慢性炎症细胞及类上皮细胞”。
02-02 神经外科会诊:颅内病灶弥散且伴水肿,同时肺部存在多发病灶,诊断考虑转移瘤、淋巴瘤、寄生虫及结核等炎性疾病等多种可能性。如需本科开颅活检,需告知患者家属手术风险。
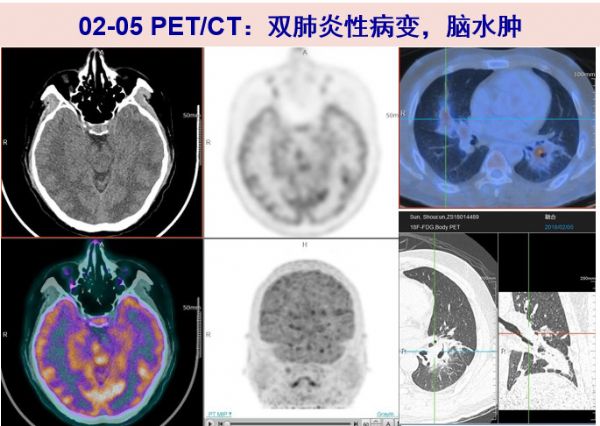
02-05 PET/CT检查:考虑为两肺炎性病变和脑水肿,无明确肿瘤证据。肺内病灶较前明显吸收。支气管镜检查肺组织匀浆mNGS(02-02送检)检出大量诺卡菌核酸序列,主要为鼻疽诺卡菌。同时送检痰、BALF 做mNGS检查,未见明显致病菌。停用伏立康唑。
02-06头颅增强MRI示:脑内多发强化小结节伴水肿,较2018-01-30明显缩小好转。患者精神也明显好转,未再出现头痛。
02-07 患者要求回家过年,故停用美罗培南,加用SMZ Co 1.44g tid,保留利奈唑胺治疗。甘露醇逐渐减量,由125ml q8h减至125ml qd。甲强龙也继续减量。
02-09 复查腰穿,脑脊液压力140mmH2O;CSF常规示白细胞降至正常,生化见蛋白较前下降,ADA:3.0U/L;细菌和真菌涂片(-);常规培养(-)。
02-11 起停用甘露醇及甲强龙,改为口服美卓乐20mg qd。
02-12 随访胸部CT示两肺病灶较前片明显吸收;患者病情平稳,无头痛,无恶心呕吐,无咳嗽咳痰,予出院,改口服利奈唑胺0.6g q12h+SMZco1.44g tid抗感染治疗,并嘱春节长假结束后来院复查。
再次入院
出院后患者基本规律服药,未再出现发热,无明显咳嗽咳痰,偶有头痛,无视物模糊及恶心呕吐等不适。
02-26 入院复查,胸部CT病灶较前进一步吸收,头颅增强MRI:脑内多发强化小结节伴水肿,较18-02-06片水肿范围缩小,强化结节总体略增大。神经内科会诊:考虑颅内囊虫感染不能除外,建议完善脑脊液寄生虫抗体。
02-27 腰穿:脑脊液压力310mmH2O;脑脊液常规正常,ADA:2.0U/L;微生物细菌真菌涂片+培养未见明显异常,抗酸染色及弱抗酸染色均阴性,分枝杆菌培养结果未归;外送脑脊液寄生虫抗体全套阴性。
02-27 考虑停用美罗培南后,中枢感染治疗效果不如先前。调整抗感染方案:美罗培南2g q8h+利奈唑胺0.6g q12h+SMZco 1.44g tid。重新予以甘露醇125ml q12h脱水降颅压。之后患者诉头痛减轻。
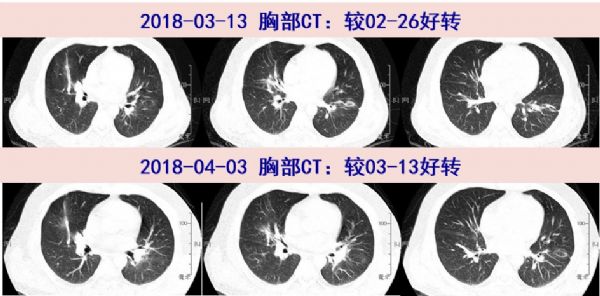
03-13 复查胸部CT肺部病灶较前进一步吸收,头颅增强MRI:脑内多发强化小结节伴水肿,结节较18-02-26片缩小,复查腰穿:脑脊液压力250mmH2O;CSF常规和生化蛋白正常;细菌真菌涂片和培养阴性;脑脊液mNGS未检出明确病原体。患者头痛好转,停用利奈唑胺,继续甘露醇125ml q12h脱水降颅压,继续美罗培南2g q8h+SMZco 1.44g tid。
04-03复查胸部CT、头颅MRI进一步好转,腰穿脑脊液压力240mmH2O,常规、生化正常,继续美罗培南+SMZco治疗中……
治疗反应
胸部影像学:
炎症标志物:
头颅影像学:
腰椎穿刺:
五、最后诊断与诊断依据
最后诊断:
肺和脑鼻疽诺卡菌病
诊断依据:
患者年轻男性,无基础疾病,以发热伴咳嗽咳痰起病,胸部CT提示双肺多发病灶,抗感染治疗后症状可缓解,但停药后反复,肺内病灶部分好转、部分进展,后出现头痛伴呕吐,MRI显示颅内广泛多发病变,病灶周围明显水肿。腰椎穿刺:压力升高明显,常规见白细胞32/mm3,以单核细胞为多,生化蛋白略升高。全血、脑脊液、肺组织mNGS均检出鼻疽诺卡菌核酸序列,未发现真菌、分枝杆菌、寄生虫证据。病理提示急慢性炎症,抗酸、PAS和六胺银染色均阴性。抗感染(美罗培南、利奈唑胺和SMZco)后肺和颅内病灶逐渐吸收,因此肺和脑诺卡菌病诊断明确,菌种为鼻疽诺卡菌。比较治疗反应,肺部病灶吸收较快,而头颅病灶吸收总体较慢,而且停用美罗培南后中枢感染表现有反复,提示由于血脑屏障导致颅内抗菌药物浓度不足,后改回大剂量美罗培南治疗获得较好效果。
六、经验与体会
通常认为诺卡菌为条件致病菌,多感染免疫功能低下宿主,特别是细胞免疫功能不全者。最常见感染部位为肺脏,因吸入大量含诺卡菌的气溶胶而致病。肺诺卡菌病影像学缺乏特异性,可与曲霉、结核、NTM、肺脓肿、ANCA相关血管炎肺累及等相似。治疗不及时,可出现颅内播散。脑诺卡菌病临床表现也缺乏特异性,常表现为头痛、局灶性神经功能缺失、意识障碍、痫性发作;血液检查可表现为白细胞、CRP、ESR等升高;CT或MRI也往往无特征性,部分诺卡菌脑脓肿病灶中央液化区在MRI的T2上可见各种信号强度交替出现的“同心圆”,与组织坏死碎片的同步液化有关,此征象在普通CT不易发现。本例患者发热及呼吸道症状起病,一个多月后才出现头痛呕吐、精神萎靡等脑部症状。曾予头孢哌酮/舒巴坦、喹诺酮类等治疗好转,但停药后症状反复,肺部病灶增多,此与初期肺部诺卡菌感染病原体未能明确,抗感染疗程严重不足有关,最终导致病原体向中枢播散。
该患者入住我院感染病科后,最初经验性治疗中也有诸多困惑,无明确免疫抑制基础,起初抗感染后肺内病灶有所吸收,但意识障碍似乎加重,脑脊液、头颅MRI无好转,是中枢抗感染药物选择不恰当,还是颅内病灶与肺内病灶属于两种不同种类的病原体,甚至颅内病灶是否为肿瘤性病灶?因此,最初在积极使用广谱的抗感染治疗的同时,我们积极开展骨髓穿刺、支气管镜检查和PET/CT,均排除颅内肿瘤性病变可能性,坚定了继续抗感染的决心,并加强降颅压处理,颅高压症状获得明显缓解,头颅MRI好转。
诺卡菌属不同菌种药敏谱不同,《热病》推荐星型诺卡菌、巴西诺卡菌首选方案为SMZ-TMP联合碳青霉烯类,次选为利奈唑胺,非常遗憾本例多次脑脊液、BALF、肺组织、血培养均未培养出诺卡菌属,不能借助体外药敏试验选择敏感的抗菌药物,虽然mNGS检出核酸提示为鼻疽诺卡菌。该患者为肺部和脑部均有累及的诺卡菌病,起初抗诺卡菌方案为美罗培南+米诺环素,考虑米诺环素血脑屏障透过率低,改为利奈唑胺,并将美罗培南加量至2g q8h。为方便门诊口服治疗,调整为利奈唑胺+SMZco治疗方案,但效果不佳。最后改用美罗培南+SMZco,获得较好效果。文献提出,对于免疫正常者,单纯肺和皮肤感者,抗感染治疗疗程3个月,但对于颅内播散者则需要延长疗程至12个月,本例是否需要用满12个月,值得琢磨。
原始出处:
[1]Fatahi-Bafghi, M., Nocardiosis from 1888 to 2017. Microb Pathog, 2018. 114: p. 369-384.
[2]Tashiro, H., et al., Relationship betweenthe duration of trimethoprim/sulfamethoxazole treatment and the clinical outcome of pulmonary nocardiosis. Respir Investig, 2018. 56(2): p. 166-172
[3]Jiang, Y., A. Huang and Q. Fang,Disseminated nocardiosis caused by Nocardia otitidiscaviarum in an immunocompetent host: A case report and literature review. Exp Ther Med, 2016.12(5): p. 3339-3346.
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#罕见#
48
学习
68
谢谢分享.学习了
76
学习谢谢分享
80
谢谢分享.学习了
65
学习啦
76
了解了解.继续关注
48
学习
46
好文.值得点赞!认真学习.应用于实践!谢谢分享给广大同好!
39
谢谢了.学习
33