Spine:椎板成形椎弓根钉内固定治疗徐动型脑瘫脊髓型颈椎病效果良好
2013-11-12 phdyhm 丁香园
随着社会老龄化,成人脑瘫、高龄脑瘫在逐年增加,因脑瘫所致的颈椎病,特别是徐动型脑瘫脊髓型颈椎病的治疗,已成为骨科和康复治疗中的一大新课题。徐动型脑瘫是指由于脑基底区损伤引起的运动障碍或运动失调,表现为难以用意志控制的不自主运动。 徐动型脑瘫约占所有脑瘫的15%,病变部位在大脑深部基底核锥体外系统,上肢损害一般会重于下肢。徐动型脑瘫脊髓型颈椎病患者常存在颈椎管狭窄所致的多节段压迫性病变,重
随着社会老龄化,成人脑瘫、高龄脑瘫在逐年增加,因脑瘫所致的颈椎病,特别是徐动型脑瘫脊髓型颈椎病的治疗,已成为骨科和康复治疗中的一大新课题。徐动型脑瘫是指由于脑基底区损伤引起的运动障碍或运动失调,表现为难以用意志控制的不自主运动。
徐动型脑瘫约占所有脑瘫的15%,病变部位在大脑深部基底核锥体外系统,上肢损害一般会重于下肢。徐动型脑瘫脊髓型颈椎病患者常存在颈椎管狭窄所致的多节段压迫性病变,重度颈椎不稳的发生率较高,因而除行颈椎管扩大成形术外还要进行植骨固定以获得颈椎的稳定性。
近年来,椎弓根螺钉内固定系统广泛应用于脊柱外科领域,显著地提高了脊柱内固定强度和融合效率。尽管椎弓根螺钉也被逐渐用于徐动型脑瘫脊髓型颈椎病患者的脊柱后路减压融合内固定治疗中,但关于其长期疗效的研究却鲜有报道。
为了进一步评价徐动型脑瘫脊髓型颈椎病患者行颈椎管扩大成形术以及后路脊柱融合后采用椎弓根螺钉进行内固定的疗效,日本学者Satoru Demura等进行了一项回顾性病例系列研究,该研究结果已在近期的Spine杂志上发表。
在该研究中,研究者将连续收治的17例采用T-型锯正中切除椎板行颈椎管扩大成形术并后路脊柱融合椎弓根螺钉内固定患者作为研究对象,其中男性患者9例,女性患者8例。17例患者手术时的年龄范围为31至71岁,平均年龄为52岁。
患者的随访周期为60至126个月,平均为71个月。在患者的矢状位平片上测量C2至C7节段后凸Cobb角的变化,并通过CT影像学结果分析椎弓根螺钉置入位置的准确性。其它的评价指标包括反映日常生活活动能力的Barthel指数以及日本骨科协会(JOA)评分。
该研究结果显示,患者术前矢状面C2至C7节段的后凸Cobb角平均为11.0 °±14.5°,术后矫正至1.5 °±12.7° ,较术前具有显著性差异。所有患者均未佩戴halo-vest支具等硬质矫形器,但全都实现了牢固的后方骨融合。有两例患者出现了临近节段的不稳,需要进一步行翻修手术。
17例患者共置入138颗螺钉,术后的CT扫描结果显示有19颗(13%)螺钉偏离椎弓根。所有患者在术中与术后均未出现神经血管损伤的相关并发症。患者术前的Barthel指数为43±33分,至术后末次随访时增加至73±19分。
有两例患者在术前的Barthel指数已达到100分,其余15例患者均有不同程度的改善。患者术前的JOA评分为6.2±2.6 ,至术后末次随访时增加至10.1±1.2 。患者术后的JOA评分与Barthel指数较术前均显著改善,改善程度分别为32%±16%与48% ± 26%。
表1.17例患者的临床资料
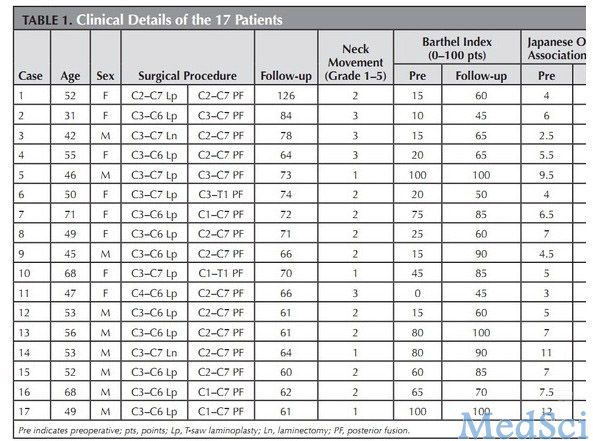
图1.一31岁女性患者的(A)术前X线侧位平片,(B)T2加权像矢状位MRI,(C)手术示意图,(D)冠状面的CT重建,随访时的(E)X线与(F)MRI

图2.椎弓根螺钉置入位置分级。(A)0级,无偏移;(B)1级,偏移小于2mm;(C)2级,偏移小于4mm但大于2mm。在本病例系列研究中,无分级为3级的患者,即偏移距离大于4mm
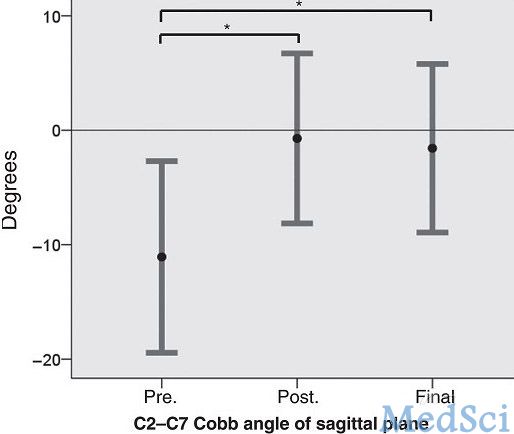
图3.患者术后矢状面C2至C7节段的后凸Cobb角较术前显著改善
该研究结果表明,颈椎管扩大成形术并后路脊柱融合后行椎弓根螺钉固定不仅可以为颈椎提供坚强的内固定,还可以显著改善徐动型脑瘫脊髓型颈椎病患者的神经功能和日常生活活动能力。
原文出处:
Demura S Murakami H Kawahara N Kato S Yoshioka K Tsuchiya H.Laminoplasty and pedicle screw fixation for cervical myelopathy associated with athetoid cerebral palsy: minimum 5-year follow-up.Spine (Phila Pa 1976) 2013 Sep 38 20 :1764-9
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#Spine#
68
#内固定#
59
#脊髓型颈椎病#
67